Patología
¿Qué entendemos por dislipemia?
Por dislipemia (o dislipidemia) entendemos cualquier alteración del metabolismo lipídico, producida tanto por aumento (hiperlipemia) como por descenso (hipolipemia) de las concentraciones plasmáticas de los lípidos con respecto a unas cifras aceptadas por consenso. Las dislipemias abarcan un amplio espectro de alteraciones lipídicas, entre ellas las que afectan a los niveles plasmáticos de colesterol total, sus fracciones (lipoproteínas de baja densidad —cLDL—, lipoproteínas de alta densidad —cHDL—) y/o los triglicéridos (Figura 1).
Figura 1. Lipoproteína de alta densidad (HDL)
Aunque la prevalencia de las dislipemias varía en función de la población estudiada, es más alta en pacientes con enfermedad coronaria prematura (definida como aquella que ocurre antes de los 55 a 60 años en hombres y antes de los 65 años en mujeres). En esta población alcanza porcentajes de entre el 75 % y el 85 %, en comparación con el 40 %-48 % en la población de la misma edad sin patología coronaria1.
En la práctica clínica, las dislipemias más frecuentes son las hiperlipemias2, producidas por el aumento en plasma de los niveles de colesterol (hipercolesterolemia), de triglicéridos (hipertrigliceridemia) o de ambos (hiperlipemia mixta o combinada).
Además, se ha propuesto otro tipo de dislipemia, la dislipemia aterogénica, que se asocia a patologías como el sobrepeso, la obesidad, la diabetes, la hiperglucemia y el síndrome metabólico3 y que se define por un incremento de los niveles plasmáticos de triglicéridos totales y un descenso de las cHDL. También se caracteriza por un aumento de las lipoproteínas ricas en triglicéridos y portadoras de apolipoproteína B (apoB) y, con frecuencia, por un aumento moderado ―en ocasiones, con valores cercanos a la normalidad― de la concentración de cLDL, con predominio de partículas LDL pequeñas y densas4.
La arterioesclerosis es un proceso inflamatorio en el que participan múltiples factores de riesgo cardiovascular y no solo viene determinada por el riesgo atribuible al nivel de lípidos en plasma5, por lo que lo realmente importante en un paciente con dislipemia es el cálculo del riesgo cardiovascular. De hecho, los límites definitorios de cada una de estas dislipemias son arbitrarios y las principales guías de práctica clínica que abordan este tema4,6-9 con frecuencia no recogen valores concretos de referencia que definan cada una de ellas. No obstante, a efectos prácticos, las definiciones incluidas en la Tabla 1 para cada una de las dislipemias nos pueden resultar útiles en la práctica clínica diaria.
| Tabla 1. Definición de las hiperlemias | |||
| Límite | Definida | ||
| Hipercolesterolemia | CT entre 200 y 249 mg/dl o cLDL 110-129 mg/dl |
CT ≥250 mg/dl o cLDL ≥130 mg/dl* |
|
| Hipertrigliceridemia | TG entre 150 y 199 mg/dl | TG ≥200 mg/dl* | |
| Hiperlipemia mixta | CT >200 mg/dl y TG >150 mg/dl | ||
| Dislipemia aterogénica4 | TG >150 mg/dl
cHDL <40 mg/dl en hombres y >45 mg/dl en mujeres. cLDL >100 mg/dl Colesterol no HDL >130 mg/dl CT/cHDL >5 en hombres y >4,5 en mujeres LDL pequeñas y densas: TG/cHDL >2 |
||
*En prevención secundaria y en pacientes diabéticos hablamos de hipercolesterolemia definida para valores de colesterol >200 mg/dl y de hipertrigliceridemia definida para valores >150 mg/dl. CT: colesterol total; TG: triglicéridos; cHDL: colesterol unido a lipoproteínas de alta densidad; cLDL: colesterol unido a lipoproteínas de baja densidad.
Tabla adaptada de Lago et al.10
La relevancia clínica de la mayoría de las hiperlipemias radica en que se han relacionado con un mayor riesgo de enfermedad cardiovascular y de desarrollo de ateroesclerosis, tanto de forma directa por la propia alteración del metabolismo lipídico como de forma indirecta, mediante la interacción con otros factores de riesgo cardiovascular. De hecho, las dislipemias están consideradas el principal factor de riesgo para el desarrollo de enfermedad cardiovascular y uno de los que aparece de forma más precoz4. Por otra parte, la hipertrigliceridemia, además de actuar como posible factor de riesgo independiente de enfermedad cardiovascular11, también se ha asociado a un mayor riesgo de pancreatitis12 cuando es muy elevada o grave (>886 mg/dl).
¿Cuál es su etiología?
Caso clínico: Pedro nos comenta que su padre «tenía colesterol alto» y que un tío suyo murió de forma precoz por causas cardiacas. Aun así, se muestra sorprendido por la noticia y nos pregunta cuáles han podido ser sus posibles causas.
Desde el punto de vista etiológico, las dislipemias pueden ser primarias, pueden asociarse a una enfermedad subyacente (dislipemias secundarias) o pueden ser consecuencia de la interacción entre la predisposición genética del individuo y los factores ambientales.
Hiperlipemias primarias
Dentro del grupo de las hiperlipemias primarias, podemos diferenciar las formas genéticas o familiares (mono o poligénicas), cuando es posible demostrar la existencia de agregación familiar, y las esporádicas, en las que no se demuestra origen ni familiar ni secundario aparente.
En la gran mayoría de los pacientes con dislipemias primarias, la alteración del metabolismo de las lipoproteínas tiene un origen poligénico, de forma que la expresión de la dislipemia está muy influenciada por factores como la obesidad (especialmente la obesidad central y la adiposidad visceral) y una dieta rica en grasas saturadas y colesterol. Este tipo de dislipemia poligénica constituye la principal causa de enfermedad cardiovascular aterosclerótica.
También hay otras formas genéticas o familiares de dislipemia, menos frecuentes, que tienen un carácter monogénico y que requieren pocos o ningún factor diferente del genético para su expresión. La identificación precoz de este tipo de dislipemias es sumamente importante, ya que el riesgo de enfermedad cardiovascular que conllevan a edad temprana es alto. En la Tabla 2 se clasifican las dislipemias primarias según el fenotipo lipídico predominante.
| Tabla 2. Clasificación de las dislipemias primarias | |||
|
|||
|
|||
|
|||
Tabla adaptada de Toquero et al.13
Hiperlipemias secundarias
No obstante, en otros pacientes la causa de la hiperlipemia es una patología subyacente «no lipídica» en lugar de un trastorno primario del metabolismo de las lipoproteínas; en estos casos hablamos de dislipemias secundarias. Entre las causas de dislipemias secundarias, las más frecuentes son el consumo de alcohol y la diabetes mellitus no controlada, seguidas de patologías como el hipotiroidismo, la colestasis hepática, el síndrome nefrótico, la obesidad o la nefropatía crónica, además de otras causas como el consumo de tabaco y el tratamiento con ciertos medicamentos2 (Tabla 3).
La hiperlipemia se asocia con frecuencia a la resistencia a la insulina, de ahí que la diabetes mellitus sea con frecuencia una causa subyacente de dislipemia3. Esta resistencia a la insulina y la consiguiente hiperinsulinemia se han relacionado de forma específica con el desarrollo de hipertrigliceridemia, el aumento de la concentración de cLDL y la disminución de la concentración de cHDL en suero.
Por otra parte, el consumo excesivo de alcohol también se ha relacionado con la elevación de los niveles de triglicéridos en plasma14, si bien es cierto que el consumo moderado de alcohol ha mostrado tener efectos beneficiosos sobre el perfil lipídico14.
| Tabla 3. Fármacos que pueden causar dislipemia | |||
| Corticosteroides | |||
| Andrógenos | |||
| Progestágenos | |||
| Estrógenos orales | |||
| Diuréticos tiazídicos | |||
| Betabloqueantes | |||
| Derivados del ácido retinoico | |||
| Antipsicóticos (principalmente clozapina y olanzapina)15,16 | |||
| Inhibidores de la proteasa17 | |||
Adaptado de Kopin et al.2
Clasificación según el fenotipo de Fredrickson
Además de esta clasificación etiológica, clínicamente podemos dividir las dislipemias según el fenotipo de Fredrickson18, que agrupa una serie de alteraciones, de las cuales muchas son genéticas (Tabla 4). Esta clasificación —que establece seis grupos según la lipoproteína y el lípido aumentado— tiene valor meramente académico, ya que no diferencia entre dislipemias primarias y secundarias ni entre los tipos de dislipemias; por tanto, su utilidad es limitada en la práctica clínica.
No obstante, es interesante recordar que, independientemente de su causa, todas las dislipemias comparten alteraciones bioquímicas similares, de forma que puede existir una superposición entre los diferentes trastornos lipídicos19 y no siempre es sencillo diferenciarlos.
| Tabla 4. Clasificación de Fredrickson | |||
| I | Quilomicrones | TG por encima del percentil 99 | |
| IIa | LDL | CT por encima del percentil 90; dependiendo del tipo, también se puede ver apolipoproteína B en el percentil ≥90 | |
| IIb | LDL y VLDL | Dependiendo del tipo, el CT y/o los TG en el percentil ≥90 y la apolipoproteína B en el percentil ≥90 | |
| III | Restos de VLDL y quilomicrones | CT y TG por encima del percentil 90 | |
| IV | VLDL | CT por encima del percentil 90; dependiendo del tipo, también se pueden ver los TG por encima del percentil 90 o niveles bajos de HDL | |
| V | Quilomicrones y VLDL | TG por encima del percentil 99 | |
TG: triglicéridos; CT: colesterol total; LDL: lipoproteínas de baja densidad; VLDL: lipoproteínas de muy baja densidad; HDL: lipoproteínas de alta densidad.
Adaptado de Fredrickson et al.18
¿Cuáles son las dislipemias más frecuentes?
Caso clínico: Ante la incertidumbre del reciente diagnóstico, Pedro nos pregunta si la alteración que le han detectado es frecuente en otros pacientes.
Aunque la trascendencia clínica de cada una de las dislipemias es diferente, las que tienen un mayor riesgo aterogénico y cardiovascular son la hipercolesterolemia familiar monogénica, la hiperlipemia familiar combinada, la disbetalipoproteinemia y la hipercolesterolemia poligénica. A continuación, veremos con detalle las que con más frecuencia podemos encontrar en nuestra práctica clínica.
1. Hipercolesterolemia familiar
Se trata de una dislipemia autosómica dominante y, en su forma heterocigota, afecta a 1 de cada 250 individuos con hiperlipemia. Está causada por mutaciones en diferentes genes que, en la mayoría de los casos, producen una alteración en el receptor de LDL. En menos del 10 % de los casos, afectan a la codificación de la Apo B, por lo que interfieren en la afinidad de la unión de LDL al receptor, o al PCSK, dando lugar a una mayor degradación de estos receptores20.
Estos defectos producen un aumento de LDL en plasma, con la consecuente aparición de arterioesclerosis y enfermedad cardiovascular de inicio prematuro, que puede llegar a manifestarse a los 40 años (pacientes heterocigotos) o, incluso, antes de los 10 años de vida (pacientes homocigotos).
Los niveles de colesterol en los pacientes afectados por esta dislipemia son muy altos, de entre 300 y 600 mg/dl en heterocigotos y más de 600 mg/dl en homocigotos. En los pacientes con hipercolesterolemia familiar, el riesgo cardiovascular aumenta de 3 a 13 veces, especialmente cuando están presentes otros factores de riesgo como la obesidad, la hipertensión no controlada, niveles de lipoproteína a superiores a 50 mg/dl, el tabaquismo y/o antecedentes de enfermedad cardiovascular21.
A pesar de estos hallazgos clínicos, el diagnóstico de la hipercolesterolemia familiar puede ser difícil, especialmente en las formas heterocigotas, por lo que se han elaborado propuestas que recogen los hallazgos clínicos que pueden hacernos sospechar la enfermedad y que son útiles en la práctica clínica (Tabla 5).
| Tabla 5. Criterios diagnósticos de hipercolesterolemia familiar6,22 | |||
| Criterios | Puntos | ||
| Historia familiar | Familiar de primer grado con enfermedad cardiovascular aterosclerótica prematura conocida o familiar de primer grado con niveles conocidos de LDL por encima del percentil 95 | 1 punto | |
| Familiar de primer grado con xantomas tendinosos y/o arco corneal o niños <18 años con LDL por encima del percentil 95 | 2 puntos | ||
| Historia clínica | Paciente con enfermedad coronaria precoza | 2 puntos | |
| Paciente con enfermedad vascular periférica o cerebral precoza | 1 punto | ||
| Exploración física | Xantomas tendinosos | 6 puntos | |
| Arco corneal <45 años | 4 puntos | ||
| Analítica | Niveles de colesterol sin tratamiento: | ||
| LDL ≥330 mg/dl | 8 puntos | ||
| LDL 250-329 mg/dl | 5 puntos | ||
| LDL 190-249 mg/dl | 3 puntos | ||
| LDL 155-189 mg/dl | 1 punto | ||
| Análisis genético | Mutación funcional en el gen receptor de LDL, ApoB o PCSK9 | 8 puntos | |
aPrecoz: ≤55 años en hombres y <60 años en mujeres. Diagnóstico definitivo: >8 puntos; diagnóstico probable: 6-8 puntos; diagnóstico posible: 3-5 puntos; diagnóstico improbable: <3 puntos.
2. Hipercolesterolemia poligénica
La hipercolesterolemia poligénica (HP) es la forma más frecuente de hipercolesterolemia y supone el 85 % de las hiperlipemias primarias. Afecta aproximadamente al 5 % de la población general y está causada por la interacción entre factores genéticos y otros factores como la dieta, el estilo de vida, ciertas enfermedades subyacentes y/o el tratamiento con determinados medicamentos23 (Tabla 6).
| Tabla 6. Causas de hipercolesterolemia poligénica24 | |||
| Dieta | Ingesta elevada de grasas saturadas
Ingesta elevada de grasas trans Ingesta elevada de colesterol |
||
| Estilo de vida | Sedentarismo
Obesidad |
||
| Enfermedades | Síndrome de Cushing
Diabetes mellitus Infección por VIH Hipotiroidismo Resistencia a la insulina Síndrome metabólico Esteatosis hepática no alcohólica |
||
| Fármacos | Amiodarona
Betabloqueantes Corticoides Ciclosporina Estrógenos Diuréticos tiazídicos |
||
| Factores genéticos | >30 polimorfismos de un solo nucleótido | ||
Aunque en el 60 % de los pacientes con diagnóstico de hipercolesterolemia poligénica no se detectan mutaciones genéticas relevantes, hasta el 88 % de esos pacientes presentan niveles elevados de LDL25,26 que se han asociado, hasta el momento, a más de 30 polimorfismos de un solo nucleótido27. No obstante, se ha demostrado que los pacientes con diagnóstico clínico de hipercolesterolemia poligénica que carecen de mutación genética tienen niveles lipídicos más bajos y un menor grado de ateroesclerosis subclínica que los pacientes con hipercolesterolemia familiar demostrada genéticamente.
Al igual que los pacientes con hipercolesterolemia familiar, a menudo tienen familiares con hipercolesterolemia moderada y el riesgo de desarrollar enfermedad cardiovascular de forma precoz es alto, aunque este riesgo es más bajo que en los pacientes con hipercolesterolemia familiar28. No obstante, sin pruebas genéticas, puede ser difícil diferenciar la hipercolesterolemia poligénica de la hipercolesterolemia familiar, por lo que es importante descartar causas secundarias y realizar estudios de agregación familiar.
3. Hiperlipemia familiar combinada
La hiperlipemia familiar combinada (HFC), también de carácter autosómico dominante, puede llegar a afectar hasta al 1 %-3 % de la población general y hasta al 20 %-38 % de los pacientes con antecedentes de infarto de miocardio29.
Las personas afectadas por este tipo de dislipemia presentan una hiperlipemia combinada, con niveles plasmáticos elevados de LDL y triglicéridos (>133 mg/dl) o ambos, aunque para identificar sujetos con alta probabilidad de padecer esta dislipemia también es útil la presencia de niveles plasmáticos elevados de Apo B (>120 mg/dl) y antecedentes familiares de enfermedad cardiovascular precoz6.
La carga de polimorfismos en el gen LDLR o LPL y su consecuente efecto puede variar entre los sujetos afectados. Además, su fenotipo también está determinado por la interacción con otros factores no genéticos, como el estilo de vida, la obesidad, la dieta y el consumo de alcohol6. Por todo ello, el fenotipo de este tipo de dislipemia varía dentro de la misma familia e, incluso, en el mismo individuo a lo largo del tiempo29, pudiendo presentar hipercolesterolemia pura (IIa), hiperlipemia mixta (IIb) o hipertrigliceridemia (IV).
Las manifestaciones clínicas de este tipo de dislipemia incluyen la presencia de xantelasmas (en el 10 % de los casos), obesidad y el desarrollo de enfermedad cardiovascular prematura (especialmente en pacientes con hipertrigliceridemia concurrente)30. El hecho de que ninguna prueba sea inequívoca para hacer el diagnóstico hace que con frecuencia esta dislipemia no se diagnostique en la práctica clínica; de hecho, actualmente se están investigando marcadores genéticos útiles para definir este tipo de dislipemia31.
Es frecuente que la HFC coexista con otras alteraciones metabólicas en el propio individuo o en sus familiares, ya que comparte con ellas una considerable superposición de fenotipos. Así, enfermedades metabólicas como la obesidad, la resistencia a la insulina, la diabetes mellitus de tipo 2, la hipertensión, la esteatosis hepática no alcohólica y el síndrome metabólico a menudo están presentes en este tipo de pacientes30.
4. Otras hiperlipemias
La disbetalipoproteinemia, de carácter autosómico recesivo, produce una elevación simultánea de colesterol y triglicéridos (entre 300 y 400 mg/dl), junto con un aumento característico (superior a 0,28 mg/dl) del cociente entre las lipoproteínas de muy baja densidad (cVDL) y los triglicéridos. Con frecuencia se manifiesta con xantomas (especialmente el palmar estriado) y xantelasmas, además de problemas coronarios y vasculocerebrales entre los 30 y 50 años en los hombres y tras la menopausia en las mujeres.
La hipertrigliceridemia familiar, autosómica dominante, cursa con hipertrigliceridemia (VLDL grandes), cLDL normales y descenso de cHDL. Aunque suele ser asintomática, puede manifestarse al asociarse con otras enfermedades como la diabetes mellitus mal controlada, el hipotiroidismo o el consumo de alcohol.
Diagnóstico
¿Cómo y en qué casos se recomienda hacer el cribado de dislipemias?
Caso clínico: Al ser derivado a nuestra consulta, su médico de empresa le preguntó si en alguna otra ocasión había presentado esas alteraciones analíticas, a lo que Pedro contestó que lo desconocía, pues nunca le habían realizado antes este tipo de prueba. Hoy nos pregunta, un tanto preocupado, si debíamos haberla realizado antes para poder detectar a tiempo este trastorno.
Es recomendable la búsqueda activa de pacientes con dislipemia de forma oportunista, aprovechando cualquier contacto del paciente con los servicios sanitarios32. Entre los motivos que justifican esta recomendación figuran la alta prevalencia de las dislipemias en la población general (la hipercolesterolemia, por ejemplo, afecta a alrededor del 54 % de la población en Europa33), el hecho de que el cribado es relativamente rápido, fácil, económico y fiable, y que el tratamiento de las dislipemias en pacientes con alto riesgo o con enfermedad cardiovascular establecida disminuye el riesgo de eventos cardiovasculares34.
El objetivo principal de este cribado en prevención primaria es poder calcular el riesgo cardiovascular del paciente e identificar quién podría beneficiarse de diversas intervenciones destinadas a reducir el riesgo de desarrollar la enfermedad. Además, este cribado también puede resultar útil para identificar a pacientes con alto riesgo de sufrir dislipemias familiares, conocer la causa de otros problemas clínicos (pancreatitis), valorar a pacientes con enfermedad cardiovascular establecida o evaluar la eficacia y/o la adherencia del paciente al tratamiento hipolipemiante.
Aunque no existe un acuerdo uniforme entre las diferentes guías de práctica clínica actuales sobre en qué pacientes (qué edad o con qué factores de riesgo) y con qué frecuencia se ha de realizar el cribado de dislipemias, la Tabla 7 recoge las principales recomendaciones sobre el cribado de las dislipemias en prevención primaria.
| Tabla 7. Cribado de dislipemias en prevención primaria6,7 | |||
| Población general | Hombres: a partir de los 40 años
Mujeres: a partir de los 50 años o tras la menopausia Posteriormente, cada 5 años hasta los 75 años; por encima de esta edad, una sola vez si no se había hecho antes. |
||
| Coexisten otros FRCVa
Manifestaciones clínicas sugestivas de dislipemias genéticasb Presencia de entidades clínicas asociadas a aumento de RCVc |
A cualquier edad | ||
a Diabetes o prediabetes (glucemia basal alterada, intolerancia a la glucosa o con elevaciones de la hemoglobina A1C pero sin criterios de diabetes), HTA, tabaquismo, obesidad abdominal (>102 cm de cintura en hombres y >88 cm en mujeres), y antecedentes familiares de enfermedad cardiovascular precoz o hiperlipidemia.
b Xantomas, xantelasmas, arco corneal en menores de 45 años.
c Disfunción eréctil, artritis reumatoide, lupus eritematoso sistémico, insuficiencia renal crónica.
El cribado de las dislipemias con frecuencia se realiza mediante un perfil lipídico completo a partir de una muestra de sangre6,8. Este perfil incluye colesterol total, cLDL, cHDL y triglicéridos. El cLDL es la determinación lipídica principal para el cribado, el diagnóstico y el tratamiento, y los valores de colesterol total y de cHDL son necesarios para calcular el riesgo cardiovascular mediante el sistema SCORE6.
Aunque no es preciso que el paciente realice un ayuno previo (12 horas) a la determinación lipídica, la ingesta de alimentos puede sobrestimar los valores de triglicéridos en una media de unos 27 mg/dl, dependiendo de su composición y del tiempo transcurrido desde la última ingesta6. Además, en pacientes con diabetes, la falta de ayuno puede subestimar el cálculo del riesgo cardiovascular, con descensos del cLDL de hasta 0,6 mmol/l35. Por ello, en caso de sospecha de dislipemias más graves y en el seguimiento de pacientes con hipertrigliceridemia, es recomendable realizar el cribado en ayunas5.
Para el cribado de las dislipemias lo recomendable es utilizar el cLDL, que también es útil para la estimación del riesgo cardiovascular, el diagnóstico y el tratamiento. Además, el cHDL es un fuerte factor de riesgo independiente, por lo que es muy importante a la hora de estratificar el riesgo cardiovascular6.
Para calcular el riesgo cardiovascular, es recomendable que el valor de cLDL y cHDL se calcule mediante la fórmula de Friedewald (Fórmula 1), ya que el uso de ecuaciones específicas es más preciso que el uso directo de los niveles lipídicos. Esta fórmula es válida siempre que la determinación se realice en ayunas y el nivel de triglicéridos sea inferior a 400 mg/dl, ya que valores más elevados pueden invalidar este método8. Como alternativas en estos casos se puede utilizar, siempre que esté disponible, la determinación de colesterol noHDL (colesterol total − cHDL) o, preferiblemente, el análisis de Apo B6.
De hecho, en personas con cifras elevadas de triglicéridos, valores muy bajos de cLDL, diabetes de tipo 2 u obesidad, el cLDL ―tanto medido directamente como calculado― puede subestimar la cantidad de colesterol transportado por las LDL y, lo que es más importante, la concentración total de lipoproteínas que contienen Apo B (y, por tanto, el riesgo cardiovascular). Por eso, las nuevas guías de la Sociedad Europea de Cardiología y la Sociedad Europea de Ateroesclerosis (ESC/EAS), de 2019, recomiendan en estos pacientes determinar la Apo B para evaluar el riesgo cardiovascular, mejor incluso que la determinación del colesterol no-HDL. Más aún, si está disponible, la Apo B puede ser una alternativa al cLDL como medida principal para el cribado, diagnóstico y tratamiento en todos los pacientes6.
| Fórmula 1. Fórmula de Friedewald6 | |||
| En mg/dl | cLDL= colesterol total – cHDL – (triglicéridos/5) | ||
En cualquier caso, siempre que se determine el cLDL en sujetos de alto riesgo (hipertrigliceridemia >250 mg/dl, diabetes o enfermedad cardiovascular conocida), es recomendable que se haga de forma directa8.
Por otro lado, las guías europeas también explican que debería valorarse la determinación de la lipoproteína (a) a todas las personas al menos una vez en la vida, con el fin de identificar aquellas con un nivel hereditario elevado (>180 mg/dl), que pueden tener un riesgo cardiovascular durante toda la vida equivalente al de las personas con hipercolesterolemia familiar heterocigota6.
¿Qué estudios haremos en un paciente con hiperlipemia?
Anamnesis
Caso clínico: En la anamnesis, Pedro nos comentó que fumaba 1 paquete de cigarrillos diario desde los 18 años, consumía alcohol en ocasiones especiales y su hermano y abuelo materno eran diabéticos. Actualmente está en tratamiento con ramipril, gliburida e hidroclorotiazida.
La historia clínica debe ir dirigida a identificar la existencia de factores de riesgo de enfermedad cardiovascular y posibles causas de dislipemias secundarias. Debe ser exhaustiva e incluir información detallada sobre antecedentes familiares y personales, dieta, actividad física y consumo de tabaco y alcohol, así como tratamientos farmacológicos2. Asimismo, puede ser muy útil recabar información sobre resultados analíticos o ingresos hospitalarios previos.
Exploración física
Caso clínico: La exploración física de Pedro no mostró signos patológicos; no se detectaron depósitos xantomatosos.
En la exploración es muy importante lo siguiente2:
- explorar los pulsos;
- buscar xantomas y xantelasmas:
- realizar una auscultación cardiaca y de soplos vasculares (carotídeos y hepáticos);
- medir el perímetro abdominal;
- explorar el tiroides;
- tomar la presión arterial;
- calcular el índice de masa corporal.
La información obtenida puede ser de gran ayuda, especialmente, a la hora de identificar causas secundarias de dislipemia.
Cálculo del riesgo cardiovascular
Caso clínico: En las pruebas de laboratorio complementarias que solicitamos, la muestra de sangre en ayunas mostró unos niveles de colesterol total de 280 mg/dl, un nivel de triglicéridos de 180 mg/dl, cHDL de 25 mg/dl y cLDL de 150 mg/dl. El valor de TSH, urea, creatinina, electrolitos, bilirrubina, fosfatasa alcalina, ALT y albúmina fueron normales.
Al detectar por primera vez una dislipemia en un paciente, se recomienda que el siguiente paso sea la valoración del riesgo cardiovascular4,6-8. Calculando el riesgo cardiovascular estaremos estimando la probabilidad de que nuestro paciente desarrolle un evento cardiovascular ateroesclerótico (fatal o no fatal) durante un período de tiempo definido. Esto nos permitirá guiar nuestras decisiones sobre la estrategia e intensidad terapéutica en prevención primaria, ya que el tratamiento es más beneficioso en los pacientes que tienen un riesgo cardiovascular más alto36. El grado de intervención, por tanto, está ligado al riesgo cardiovascular: cuanto más alto, más intensa debe ser la intervención6.
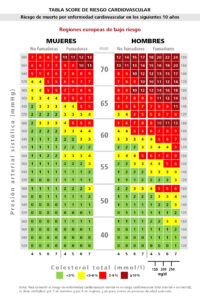
Actualmente, disponemos de muchos sistemas de estratificación del riesgo cardiovascular; entre ellos, los diferentes modelos de Framingham, las tablas SCORE y la Reynolds Risk Score destacan entre los más utilizados37,38.
Una de las ventajas del sistema SCORE es que puede ajustarse a diferentes poblaciones según distintos factores (edad, mortalidad por enfermedad cardiovascular y prevalencia de factores de riesgo) y dispone de una versión calibrada para la población española correspondiente al sur de Europa (bajo riesgo). De hecho, las guías europeas sobre prevención cardiovascular recomiendan su empleo6 (Tabla 8).
El porcentaje de riesgo obtenido con estas tablas nos ayuda a clasificar a los pacientes como de riesgo:
- bajo (SCORE <1 %)
- moderado (SCORE ≥1 % y <5 %)
- alto (SCORE ≥5 % y <10 %)
- muy alto (SCORE ≥10 %)
Es importante tener en cuenta que las tablas de riesgo están destinadas a facilitar la estimación del riesgo en personas aparentemente sanas, sin enfermedad cardiovascular conocida (prevención primaria).
En el caso de que el paciente haya sufrido enfermedad cardiovascular o tenga diabetes de tipo 1 o de tipo 2, niveles muy altos de factores de riesgo independientes o enfermedad renal crónica, se ha de considerar que el riesgo cardiovascular total es alto o muy alto y no es necesaria la estimación de este riesgo, ya que estos pacientes necesitan un manejo activo de todos los factores de riesgo6,39
Para ayudarnos con el cálculo del riesgo cardiovascular, también están disponibles herramientas electrónicas, como la elaborada por la ACC/AHA (www.cvriskcalculator.com/), que calcula el riesgo de enfermedad cardiaca o cerebrovascular a 10 años39.
Tabla 8. Tablas score de bajo riesgo6
Las guías de la ESC/EAS proponen unas categorías de riesgo cardiovascular que contemplan la clasificación de las tablas SCORE junto con otras consideraciones (Tabla 9). Esta categorización es útil para establecer las estrategias de intervención.
| Tabla 9. Categorías de riesgo cardiovascular | |||
| Riesgo muy alto | Personas con alguno de los siguientes parámetros:
|
||
| Riesgo alto | Personas con:
|
||
| Riesgo moderado |
|
||
| Riesgo bajo | SCORE <1%. | ||
Tabla adaptada de Mach et al.6
Pruebas complementarias
Las recomendaciones sobre las pruebas complementarias necesarias antes de iniciar el tratamiento y el momento óptimo para realizarlas en pacientes con dislipemias varían entre las distintas guías de práctica clínica. No obstante, por lo general se acepta que debería incluirse un perfil lipídico completo6,8 (colesterol total, cLDL, cHDL y triglicéridos), una determinación de glucemia en ayunas (y/o hemoglobina glicosilada), función renal y tasa de filtración glomerular (creatinina)7,40, toma de tensión arterial, función hepática (transaminasas, GGT y CPK) y hormona estimulante de tiroides (TSH)40.
Además, para descartar posibles causas de dislipemia secundaria o para el posterior seguimiento del tratamiento, puede resultar de utilidad la realización de hemograma, sistemático de orina (al menos en pacientes diabéticos e hipertensos) y electrocardiograma.
La guía europea de 2019 contempla, además, que en pacientes de bajo o moderado riesgo en los que se dude si iniciar tratamiento farmacológico, se debe valorar realizar técnicas de imagen no invasivas (determinación de la calcificación arterial coronaria mediante tomografía computarizada sin contraste, o evaluación de la placa carotídea o femoral mediante ecografía)6.
¿Cuándo tratar?
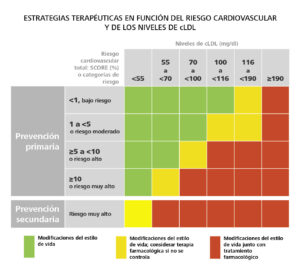
Para decidir en qué pacientes con dislipemia es necesario iniciar el tratamiento farmacológico, las guías de práctica clínica proponen tomar la decisión en función del riesgo cardiovascular del paciente y sus niveles de cLDL, más que del nivel de colesterol total en plasma6,41,42 (Tabla 10). Las modificaciones del estilo de vida se recomiendan en todos los casos.
Tabla 10. Estrategias terapéuticas en función del riesgo cardiovascular y de los niveles de cLDL
Tabla adaptada de Mach et al.6
¿Cuáles son los objetivos terapéuticos?
La estrategia terapéutica debe ir dirigida principalmente a reducir los niveles plasmáticos de cLDL6.
Por su parte, el colesterol no-HDL y la Apo B son dianas terapéuticas secundarias. Se puede considerar el ajuste del tratamiento hipolipemiante según estas variables secundarias en el paciente con riesgo cardiovascular muy alto, después de haber alcanzado el objetivo de cLDL; no obstante, todavía no se conocen las ventajas clínicas de este enfoque6.
Los objetivos terapéuticos propuestos por la guía de la ESC/EAS de 2019 son más estrictos que los propuestos en la versión previa, de 2016. Los autores lo justifican en toda la evidencia disponible en esta nueva revisión, en particular, en los resultados de los metanálisis que confirman que la reducción de los eventos cardiovasculares con los fármacos hipolipemiantes depende de la dosis: cuanto mayor es la reducción absoluta del cLDL, mayor es la reducción del riesgo cardiovascular. Además, no se ha determinado un límite por debajo del cual la reducción del cLDL ya no reporte beneficios o suponga un perjuicio. La ESC/EAS explica, además, que hay estudios que sugieren que unos objetivos de cLDL más estrictos que los propuestos en las guías previas se asocian a menos eventos cardiovasculares. La Tabla 11 muestra los objetivos terapéuticos para el cLDL6.
| Tabla 11. Objetivos terapéuticos | |||
| Riesgo cardiovascular | Objetivo terapéutico (cLDL) | Clase de recomendación / nivel de evidencia | |
| Riesgo MUY ALTO | Reducción ≥50 % del valor basal y cLDL <55 mg/dl | I/A* | |
| Riesgo ALTO | Reducción ≥50 % del valor basal y cLDL <70 mg/dl | I/A | |
| Riesgo MODERADO | cLDL <100 mg/dl | IIa/A | |
| Riesgo BAJO | cLDL <116 mg/dl | IIb/A | |
Tabla adaptada a partir de Mach et al.6
*Este es el nivel de evidencia en prevención secundaria. En prevención primaria en pacientes con riesgo alto pero sin hipercolesterolemia familiar, el nivel de evidencia es I/C, y en pacientes con hipercolesterolemia familiar, IIa/C.
En prevención secundaria, se recomienda una reducción del c-LDL de al menos el 50 % del valor basal y una concentración <55 mg/dl en los pacientes con un riesgo muy alto de eventos cardiovasculares6.
Esta guía también recomienda, con un grado de evidencia menor (IIb/B), un objetivo de cLDL <40 mg/dl en los pacientes que sufran un segundo episodio cardiovascular (no necesariamente del mismo tipo que el primero) antes de pasados 2 años, a pesar de tomar estatinas a la dosis máxima tolerada6.
Por su parte, la guía americana de 201843 ―redactada por la American Heart Association y el American College of Cardiology, entre otras instituciones científicas― también acepta como premisa que mayores reducciones del cLDL se asocian a mayores reducciones de la incidencia de enfermedad cardiovascular, y tampoco determina un límite inferior por debajo del cual no se obtendría ninguna ventaja. Para hacer sus recomendaciones, diferencia entre prevención secundaria y primaria y, junto con los objetivos terapéuticos (que difieren algo de los de la guía europea), da pautas de tratamiento para conseguirlos:
- Prevención secundaria: en personas de 75 años o menos, el objetivo principal es una reducción del cLDL de ≥50 % del valor basal, para lo cual recomienda una estatina de alta potencia. Si, a pesar de la estatina a la dosis máxima tolerada, el cLDL permanece ≥70 mg/dl (o el colesterol no-HDL ≥100 mg/dl), es adecuado añadir ezetimiba. Si aun así no se consigue la cifra deseada, se puede añadir un inhibidor de la PCSK9, si el coste-beneficio es razonable.
- Prevención primaria: en los pacientes entre 20 y 75 años con hipercolesterolemia grave (cLDL ≥190 mg/dl), se recomienda empezar con una estatina directamente, sin necesidad de calcular el riesgo cardiovascular, y se añade ezetimiba si no consiguen una reducción ≥50 % del valor basal y/o un cLDL ≥100 mg/dl. En los adultos entre 40 y 75 años que tengan diabetes mellitus, también se recomienda empezar con una estatina. En el resto de los pacientes, las recomendaciones dependen del riesgo cardiovascular.
En cuanto a los objetivos lipídicos secundarios, las cifras recomendadas por la ESC/EAS son las siguientes6:
- Colesterol no-HDL: <85 mg/dl, en los casos en los que el paciente presente un riesgo cardiovascular muy alto; <100 mg/dl cuando el riesgo cardiovascular sea alto; y <130 mg/dl cuando el riesgo cardiovascular sea moderado.
- Apo B: <65 mg/dl, en los casos en los que el paciente presente un riesgo cardiovascular muy alto; <80 mg/dl cuando el riesgo cardiovascular sea alto; y <100 mg/dl cuando el riesgo cardiovascular sea moderado.
En relación con los triglicéridos y el cHDL, las guías europeas explican que no se han determinado objetivos específicos en los ensayos clínicos. No obstante, un nivel elevado de cHDL predice la regresión de la ateroesclerosis, mientras que un nivel bajo se asocia con un exceso de episodios cardiovasculares y de mortalidad en los pacientes con coronariopatía, incluso con concentraciones bajas de cLDL. Por su parte, una concentración de triglicéridos <150 mg/dl indica bajo riesgo (y esa es la meta que proponen algunas guías8), y una concentración mayor indica la necesidad de buscar otros factores de riesgo.
Tratamiento y seguimiento
¿Cómo tratar?
El tratamiento de la dislipemia precisa de una estrategia integral que incluya el control de los niveles plasmáticos de lípidos y el abordaje tanto de las anomalías metabólicas asociadas como de los factores de riesgo modificables8. La primera actividad dentro de este plan terapéutico es la modificación del estilo de vida y la educación del paciente, reservando la terapia farmacológica para los casos en los que estas medidas no sean suficientes para alcanzar los objetivos terapéuticos o en situaciones clínicas concretas que abordaremos más adelante.
Intervenciones sobre el estilo de vida
Se ha observado que, con solo introducir modificaciones del estilo de vida del paciente, se pueden conseguir reducciones de entre el 5 % y el 15 % de los niveles de cLDL44. Las principales recomendaciones sobre el estilo de vida en pacientes con dislipemia son las siguientes:
- Ejercicio físico de intensidad moderada (como caminar rápido, pasear en bicicleta o realizar labores de limpieza) durante 3,5-7 horas a la semana, o 30-60 minutos la mayoría de los días6.
- Una dieta baja en grasas trans y saturadas (margarinas, aceites tropicales, carnes grasas o procesadas, dulces, queso, etc.), que incluya frutas y verduras, cereales (preferentemente enteros), pescado y carnes magras6,8.
- Evitar cualquier tipo de consumo y/o exposición al humo del tabaco (tabaquismo activo o pasivo).
- Control del peso, de forma que el índice de masa corporal se mantenga entre los 20 y 25 kg/m2 y la circunferencia abdominal sea inferior a 94 cm en hombres y a 80 cm en mujeres44. Para perder peso, se recomienda reducir la ingesta calórica 300-500 kcal al día, junto con ejercicio físico. La pérdida de peso y el ejercicio físico tienen un efecto modesto en el cLDL, pero aumentan el cHDL e influyen favorablemente en otros factores de riesgo cardiovascular, como la diabetes y la hipertensión 6.
- Control de la presión arterial, que debe ser inferior a 140/90 mmHg.
- Reducir el consumo de sal a <5 g al día (evitar la sal de mesa y los alimentos procesados)6.
- Tomar ≥2 g al día de fitoesteroles puede reducir el colesterol total y el cLDL un 7-10 %, aunque no se han estudiado las consecuencias de este descenso en las enfermedades cardiovasculares. Dado que no parecen tener efectos adversos, pueden ser una estrategia en pacientes que no son candidatos a tratamiento farmacológico o que no lo toleran, o como tratamiento complementario6.
- La levadura roja de arroz tiene monacolina ―que presenta efecto hipocolesterolemiante―, pero solo existe un ensayo clínico aleatorizado que lo demuestre. Además, las preparaciones en el mercado son muy heterogéneas y no existe una regulación clara. Teniendo en cuenta estas consideraciones, puede valorarse como alternativa en pacientes que, a la luz de su riesgo cardiovascular, no sean candidatos a estatinas6.
Además de estas intervenciones, hay otras medidas importantes a la hora de tratar a pacientes con dislipemias concretas; por ejemplo, evitar el alcohol es fundamental en el tratamiento de la hipertrigliceridemia45. La Tabla 12 muestra el impacto de las medidas higiénico-dietéticas en el perfil lipídico.
| Tabla 12. Efecto de las medidas higiénico-dietéticas en el perfil lipídico | |||
| Intervención | Magnitud del efecto | ||
| Intervenciones que reducen el colesterol total y el cLDL | |||
|
|
||
| Intervenciones que reducen los triglicéridos | |||
|
|
||
| Intervenciones que aumentan el cHDL | |||
|
|
||
Tabla adaptada de Mach et al.6.
Magnitud del efecto: +++: >10 %; ++: 5-10 %; +: <5 %.
Sin embargo, en determinados pacientes con dislipemia, estas medidas no son suficientes para alcanzar los objetivos terapéuticos y es necesario recurrir a la terapia farmacológica.
Antes de comenzar con el tratamiento farmacológico de la dislipemia, es importante abordar posibles causas de dislipemia secundaria8, ya que el tratamiento de la causa secundaria puede hacer innecesario el tratamiento hipolipemiante. Además, no hay que olvidar que, en prevención secundaria, lo recomendable es iniciar tratamiento farmacológico y no farmacológico de manera simultánea7,8.
Tratamiento farmacológico hipolipemiante
Las opciones para el tratamiento farmacológico de los pacientes con dislipemias se resumen en la Tabla 13.
| Tabla 13. Opciones farmacológicas para los pacientes con dislipemias | |||
| Fármaco | Efecto metabólico | Consideraciones clínicas | |
| Inhibidores de la HMG-CoA reductasa (estatinas):
lovastatina, pravastatina, fluvastatina, simvastatina, atorvastatina, rosuvastatina, pitavastatina |
Inhiben competitivamente la síntesis de colesterol en el hígado.
Reducen fundamentalmente el cLDL, en un 21 %-55 %. Efectos menos pronunciados sobre los triglicéridos (↓ 6 %-30 %) y cHDL (↑ 2 %-10 %). |
Requieren control analítico de la función hepática.
Mialgias y debilidad muscular en algunos pacientes. Potencial interacción con otras estatinas e inhibidores del citocromo P450, ciclosporina, warfarina e inhibidores de la proteasa. Miopatía/rabdomiólisis en casos raros. |
|
| Inhibidores de la absorción de colesterol
(ezetimiba) |
Inhiben la absorción intestinal de colesterol y regulan los receptores hepáticos de cLDL.
Reducen principalmente el cLDL en un 10 %-18 %. Reducen la Apo B en un 11 %-16 %. |
Miopatía/rabdomiólisis (raras). | |
| Inhibidores de la PCSK9
(alirocumab, evolocumab) |
Inhiben la unión de PCSK9 con los receptores de LDL, por lo que aumentan el número de receptores disponibles.
↓ cLDL en un 48 %-71 %. ↓ colesterol no cHDL en un 49 %-58 %. ↓ colesterol total en un 36 %-42 %. ↓ Apo B en un 42 %-55 %. |
Requiere autoinyección subcutánea y refrigeración.
Pocas reacciones adversas (reacción local y síntomas gripales) e interrupciones del tratamiento.
|
|
| Fibratos
(gemfibrozilo, fenofibrato, ácido fenofíbrico) |
Estimulan la actividad de la lipoproteinlipasa.
Reducen principalmente los triglicéridos en un 20 %-35 %. ↑ cHDL en un 6 %-18 %. |
El gemfibrozilo puede ↑ el cLDL en un 10 %-15 %.
Síntomas gastrointestinales, posible colelitiasis. Pueden causar trastornos musculares. Pueden potenciar los efectos de la administración oral de anticoagulantes. Riesgo de miopatía/rabdomiólisis cuando se usa con estatinas. Interacciones menos probables con fenofibrato. Se asocian a un aumento de los niveles séricos de creatinina. Pueden mejorar la retinopatía diabética. |
|
| Niacinas
(ácido nicotínico) |
Disminuye la síntesis hepática
de cLDL y cVLDL y transforma el cLDL a una forma menos aterogénica. ↓ cLDL en un 10 %-25 %. ↓ triglicéridos en un 20 %-30 %. ↑ cHDL en un 10 %-35%. ↓ lipoproteína (a). |
Enrojecimiento de la piel (frecuente), prurito, molestias abdominales, hepatotoxicidad, náuseas, úlcera péptica, fibrilación auricular.
Efecto nocivo sobre la glucemia a dosis altas. Aumenta los niveles de ácido úrico (gota). |
|
| Resinas o secuestradores de ácidos biliares
(colestiramina, colestipol, colesevelam) |
Se une a los ácidos biliares y evita su reabsorción en el íleon.
Reduce principalmente el cLDL, en un 15 %-25 %. Colesevelam ↓ la glucosa y la hemoglobina glicosilada (~0,5 %) |
Pueden ↑ los triglicéridos en suero. Estreñimiento, hinchazón (frecuentes).
Muchas interacciones potenciales, excepto colesevelam. Puede reducir la absorción de ácido fólico y vitaminas liposolubles (A, D y K). |
|
Tabla adaptada de Jellinger et al.8
HMG-CoA: 3-hidroxi 3-metilglutaril coenzima A; PCSK9: proproteína convertasa subtilisina/kexina de tipo 9
Además, otros tratamientos para el tratamiento de la hipercolesterolemia son los inhibidores de la proteína microsomal de transferencia de triglicéridos (PTM) (lomitapida, actualmente sin financiación46), los ácidos grasos omega-3 y los oligonucleótidos antisentido, que inhiben la formación de apolipoproteína C-III (mipomersen, volanesorsen).
Las Tablas 14 a 20 detallan las dosis y las características de cada grupo de fármacos hipolipemiantes.
| Tabla 14. Características generales de las estatinas | |
| Mecanismo de acción |
|
| Indicación principal |
|
| Efectos adversos destacables |
|
Fuentes: Centro de Información de Medicamentos de la AEMPS; Rader DJ, Hobbs HH. Harrison’s Principles of Internal Medicine. 18th ed. New York, NY: McGraw-Hill Professional; 2012:3145-3161.
| Tabla 15. Estatinas: principios activos | |||
| DOSIS DE INICIO | MANTENIMIENTO | ADMINISTRACIÓN | |
| ATORVA | 10 mg/d
|
Según respuesta cada 4 sem, hasta máximo 80 mg/d | Tarde, con o sin comida |
| FLUVA | 20 mg/d
|
Según respuesta cada 4 sem, hasta máximo 80 mg/d | 1 vez/d: noche, con o sin comida
2 veces/d: mañana y noche LP: cualquier hora, con o sin comida. |
| LOVA | 20 mg/d
|
Según respuesta cada 4 sem, hasta máximo 80 mg/d | 1 vez/d: cena, con comida
2 veces/d: desayuno y cena, con comida |
| PRAVA | 10-40 mg/d
|
Según respuesta cada 4 sem, hasta máximo 40 mg/d | 1 vez/d: noche, con o sin comida |
| PITAVA | 1 mg/d | Según respuesta cada 4 sem, hasta máximo 4 mg/d:
|
1 vez/d: noche, con o sin comida |
| ROSUVA | 5-10 mg/d
|
Según respuesta cada 4 sem, hasta siguiente escalón (la dosis máxima de 40 mg/d solo se recomienda en HC grave con riesgo CV alto y supervisado por especialista) | 1 vez/d: cualquier hora, con o sin comida |
| SIMVA | 10-20 mg/d
|
Según respuesta cada 4 sem, hasta máximo 80 mg/d (solo en HC grave con riesgo CV alto, por el riesgo de efectos adversos).
|
1 vez/d: noche
|
CV: cardiovascular; HC: hipercolesterolemia; HCFHe: hipercolesterolemia familiar heterocigota; HCFHo: hipercolesterolemia familiar homocigota; LP: liberación prolongada
Fuente: Bertomeu Martínez V (coord). Tratamiento con estatinas en pacientes de alto riesgo
cardiovascular en las guías europeas frente a las guías norteamericanas como base
del tratamiento de la dislipemia. SEC Monogr. 2014;2(1):1-8; Centro de Información de Medicamentos de la AEMPS
| Tabla 16. Características generales de la ezetimiba | |
| Mecanismo de acción | El colesterol procedente de la dieta es absorbido activamente en el intestino delgado por el enterocito mediante un proceso que involucra a la proteína NPC1L1, a la cual se une la ezetimiba, bloqueando la absorción intestinal de colesterol.
Esto provoca un aumento de los receptores LDL hepáticos y una disminución del cLDL plasmático. |
| Indicación principal |
|
| Efectos adversos destacables |
|
| Dosis | 10 mg/d (1 comp) a cualquier hora, con o sin alimentos.
En caso de administrarla combinada con secuestradores de los ácidos biliares, se debe tomar 2 h antes o 4 h después del secuestrador. |
Fuentes: Centro de Información de Medicamentos de la AEMPS; Toutouzas K, et al. Advancing therapy for hypercholesterolemia. Expert Opin. Pharmacother 2010;11(10):1659-1672.
| Tabla 17. Características generales de los inhibidores de PSCK9 | |
| Mecanismo de acción | La inhibición de PCSK9 circulante impide la unión de este al receptor de LDL y evita su degradación intracelular, permitiendo su reciclaje y haciendo que estén disponibles para captar LDL. |
| Indicación principal |
|
| Efectos adversos destacables |
|
Fuentes: Centro de Información de Medicamentos de la AEMPS; 2019 ESC/EAS guidelines for the management of dyslipidemias: lipid modification to reduce cardiovascular risk. Rev Esp Cardiol. 2019;ehz455
| Tabla 18. Inhibidores de PCSK9: principios activos | |||
| DOSIS DE INICIO | MANTENIMIENTO | ADMINISTRACIÓN | |
| EVOLOCUMAB | 140 mg/2 semanas, o 240 mg/4 semanas | Ajustar individualmente según cLDL | Inyección subcutánea |
| ALIROCUMAB | 75 mg/2 semanas
Si es necesaria mayor reducción de cLDL: 150 mg/2 semanas o 300 mg/4 sem. |
Ajustar individualmente según cLDL | Inyección subcutánea |
Fuente: Centro de Información de Medicamentos de la AEMPS
| Tabla 19. Características generales de los secuestradores de ácidos biliares | |
| Mecanismo de acción | Se unen a los ácidos biliares en el intestino, promoviendo su eliminación por las heces. Esto estimula al hígado a captar colesterol para seguir fabricando ácidos biliares, con la consiguiente disminución del colesterol intrahepático.
Como consecuencia, aumenta el número de receptores de LDL y con ello el aclaramiento de LDL del plasma. |
| Indicación principal | Hipercolesterolemia primaria, en combinación con otros tratamientos. Hipercolesterolemia familiar. |
| Efectos adversos destacables | Tasas de interrupción elevadas debido a efectos adversos gastrointestinales. Se puede producir un aumento de los triglicéridos.
Precaución en pacientes con niveles elevados de triglicéridos (>3,4 mmol/l). Reducen la absorción de vitaminas liposolubles. |
Fuentes: Centro de Información de Medicamentos de la AEMPS; Toutouzas K, et al. Advancing therapy for hypercholesterolemia. Expert Opin. Pharmacother 2010;11(10):1659-1672.
| Tabla 20. Secuestradores de ácidos biliares: principios activos | |||
| DOSIS INICIO | MANTENIMIENTO | ADMINISTRACIÓN | |
| COLESEVELAM | Monoterapia: 6 comp/d
Combinada: 4-6 comp/d |
Dosis máxima: 7 comp/d | 2 veces/d o 1 vez/d, con comida |
| COLESTIRAMINA | Adultos: 12-16 g/d
Niños: 4-8 g/d |
No especificado | Adultos: 3 o 4 veces/d, antes de las comidas
Niños: 2, 3 o 4 veces/d, antes de las comidas |
Fuente: Centro de Información de Medicamentos de la AEMPS
Entre las opciones terapéuticas, las estatinas constituyen el tratamiento farmacológico de elección para alcanzar los objetivos de cLDL8 tanto en prevención primaria de enfermedad cardiovascular como secundaria, ya que han demostrado que, además de reducir los niveles plasmáticos de cLDL, pueden disminuir la incidencia de eventos cardiovasculares en estos pacientes47.
La evidencia disponible actual sugiere que el beneficio inicial es en gran medida independiente del tipo de estatina utilizada, aunque sí depende del grado de disminución necesario de cLDL para alcanzar los objetivos; por lo tanto, la elección se hará en función de la potencia hipolipemiante (Tabla 21) y del riesgo cardiovascular del paciente. En este sentido, hay que tener en cuenta que la eficacia de reducción del cLDL de las estatinas sigue una relación logarítmica lineal, de forma que, por cada duplicación de dosis, la concentración de cLDL disminuye entre un 6 % y un 8 % adicional.
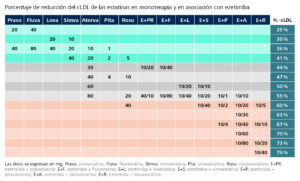
Tabla 21. Porcentaje de reducción del cLDL en monoterapia y en asociación con ezetimiba
Díaz Rodríguez A, et al. Actualización en estatinas, según el perfil de nuestros pacientes. Semergen. 2016
Pasos para elegir el tratamiento farmacológico adecuado
Los pasos para elegir el tratamiento farmacológico adecuado son los siguientes6:
- Evaluar el riesgo cardiovascular total.
- Determinar los objetivos terapéuticos, en función del riesgo cardiovascular.
- Involucrar al paciente en las decisiones.
- Elegir la estatina adecuada para alcanzar la meta terapéutica. Debe ajustarse la dosis hasta la máxima recomendada o tolerable hasta alcanzar el objetivo terapéutico antes de añadir otros fármacos, como ezetimiba o inhibidores de la proteína convertasa subtilisina/kexina de tipo 9 (PCSK9).
En caso de intolerancia a las estatinas, es de elección la ezetimiba y, si no se alcanza el objetivo terapéutico, se puede valorar añadir un inhibidor de la PCSK9.
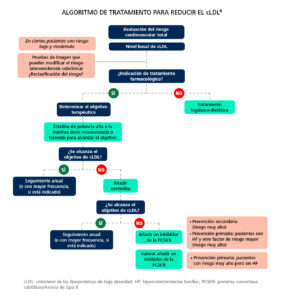
Si no se alcanza el objetivo con una estatina de alta potencia a la máxima dosis, se recomienda añadir ezetimiba. Si esto no es suficiente, se debe valorar añadir un inhibidor de la PCSK9. La guía de la ESC/EAS de 2019 recomienda esta estrategia (clase de recomendación I) en prevención secundaria y, en prevención primaria, en los pacientes con hipercolesterolemia familiar y otro factor de riesgo añadido (son pacientes con riesgo muy alto). También debería considerarse (clase de recomendación IIb) en prevención primaria en los pacientes con riesgo cardiovascular muy alto, pero sin hipercolesterolemia familiar (Figura 2).
Figura 2. Algoritmo de tratamiento para reducir el cLDL6
En relación con la opción de combinar fármacos, la Tabla 22 muestra la potencia hipolipemiante de algunas combinaciones.
| Tabla 22. Potencia de los fármacos hipolipemiantes y sus combinaciones6 | |||||
| Tratamiento | Reducción promedio del cLDL | ||||
| Estatina de potencia media | ≈30 % | ||||
| Estatina de potencia alta | ≈50 % | ||||
| Estatina de potencia alta + ezetimiba | ≈65 % | ||||
| Inhibidor de la PCSK9 | ≈60 % | ||||
| Inhibidor de la PCSK9 + estatina de potencia alta | ≈75 % | ||||
| Inhibidor de la PCSK9 + estatina de potencia alta + ezetimiba | ≈85 % | ||||
cLDL: colesterol de las lipoproteínas de baja densidad; PCSK9: proteína convertasa subtilisina/kexina de tipo 9
Tratamiento de la hipertrigliceridemia
En cuanto a las hipertrigliceridemias, debemos considerar el tratamiento farmacológico en los casos en los que el paciente presente un riesgo cardiovascular alto y los triglicéridos sean >200 mg/dl y no disminuyan con medidas higiénico-dietéticas. En estos casos, el tratamiento de elección para reducir el riesgo cardiovascular son las estatinas y, si no descienden, se podrían añadir ácidos grasos omega-3 (Tabla 23) o fibratos6,43 (fenofibrato mejor que gemfibrozilo, ya que esta combinación tiene menor riesgo de miopatía grave)43 (Tablas 24 y 25).
Por otra parte, la hipertrigliceridemia grave (≥500 mg/dl) supone mayor riesgo de pancreatitis, por lo que es recomendable abordarla con una dieta muy baja en grasa, eliminando otros factores contribuyentes (por ejemplo, alcohol y algunos medicamentos) y prescribiendo fibratos o ácidos grasos omega-3 en caso de que persista43.
| Tabla 23. Características generales de los ácidos grasos omega-3 | |
| Mecanismo de acción | No bien conocido.
Presumiblemente interaccionan con receptores activados por inductores de la proliferación de los peroxisomas (PPAR) y disminuyen la secreción de apo B. |
| Indicación principal | Hipertrigliceridemia |
| Efectos adversos destacables | Los más frecuentes son de tipo digestivo (dispepsia, náuseas) |
Fuentes: Centro de Información de Medicamentos de la AEMPS; 2019 ESC/EAS guidelines for the management of dyslipidemias: lipid modification to reduce cardiovascular risk. Rev Esp Cardiol. 2019;ehz455
| Tabla 24. Características generales de los fibratos | |
| Mecanismo de acción | Son agonistas de los receptores activados por inductores de la proliferación de los peroxisomas (PPAR), lo que induce:
|
| Indicación principal | Hipertrigliceridemia grave |
| Efectos adversos destacables |
|
Fuentes: Centro de Información de Medicamentos de la AEMPS; Toutouzas K, et al. Advancing therapy for hypercholesterolemia. Expert Opin. Pharmacother 2010;11(10):1659-1672.
| Tabla 25. Fibratos: principios activos | |||
| DOSIS INICIO | MANTENIMIENTO | ADMINISTRACIÓN | |
| GEMFIBRATO | 900-1200 mg/d Solo 1200 mg/d tienen efecto documentado sobre la morbilidad | No especificado | 900 mg: dosis única, media hora antes de la cena
1200 mg: 600 mg/12 h (media hora antes del desayuno y la cena) |
| FENOFIBRATO | 200 mg/d (o 250 mg/d en liberación prolongada) | Reevaluar a los 3 meses | 1 vez/d: tomar durante una comida |
| BEZAFIBRATO | 600 mg/d (o 450 mg/d en liberación prolongada) | El tratamiento se debe suspender si no se obtiene respuesta adecuada en 3-4 meses | 600 mg: 200 mg/8 h (después de las comidas, con líquido suficiente)
400 mg: dosis única después de la cena |
Fuentes: Centro de Información de Medicamentos de la AEMPS
Recomendaciones de tratamiento en poblaciones especiales
Ancianos
Las recomendaciones de la guía ESC/EAS de 2019 en prevención secundaria en personas mayores son similares a las de las personas jóvenes. En prevención primaria en ≤75 años, también recomienda tratar con estatinas si el riesgo cardiovascular así lo aconseja. En >75 años con riesgo alto o muy alto, también podría considerarse el uso de estatinas en prevención primaria (recomendación de clase IIb).
Si existe insuficiencia renal o hay riesgo de interacciones medicamentosas, debe empezarse con dosis bajas e ir aumentando6.
Diabetes mellitus y síndrome metabólico
En los pacientes con diabetes de tipo 2, se recomienda alcanzar un descenso del cLDL ≥50 % y una concentración de 55 mg/dl si el riesgo cardiovascular es muy alto, o de 70 mg/dl si es alto6.
El tratamiento farmacológico sigue la misma secuencia que para otro tipo de pacientes (las estatinas son de elección)6.
Insuficiencia renal
En la población adulta, el descenso del filtrado glomerular se asocia a un aumento del riesgo cardiovascular, con independencia de otros factores de riesgo cardiovascular. Por tanto, los pacientes con insuficiencia renal crónica en estadios 3-5 se consideran de riesgo alto (estadio 3) o muy alto (estadios 4 o 5); no es preciso, por tanto, aplicar escalas de determinación del riesgo en estos pacientes6.
El tratamiento recomendado son las estatinas, con o sin ezetimiba. Los pacientes deben mantener el tratamiento ―si ya están con él― en el momento de empezar la diálisis, sobre todo, en prevención secundaria. En prevención primaria, no debe iniciarse una estatina en los pacientes que ya estén con diálisis6.
¿Cuál es el seguimiento del paciente con hiperlipidemia?
La mayoría de las intervenciones para tratar la dislipemia requieren al menos 6 meses para reducir el riesgo de eventos de enfermedad cardiovascular41 y con frecuencia el tratamiento hipolipemiante es de por vida.
Antes de comenzar el tratamiento farmacológico, se deben realizar al menos dos determinaciones del perfil lipídico, con un intervalo de 1 a 12 semanas, a excepción de determinadas situaciones clínicas en las que es necesario el tratamiento farmacológico rápido (síndrome coronario agudo y pacientes de muy alto riesgo cardiovascular). Debido a la hepatotoxicidad inducida por estatinas y fibratos, la analítica inicial también debe incluir una determinación de enzimas hepáticas para su seguimiento posterior (alanina-transaminasa, ALT). Asimismo, se recomienda una determinación de CK y, si el valor basal es >4 veces el límite superior de la normalidad, no iniciar el tratamiento con estatinas y realizar una nueva determinación6.
Una vez iniciado el tratamiento farmacológico o después de realizar los ajustes de tratamiento necesarios para alcanzar el objetivo, es importante realizar un seguimiento periódico mediante una nueva determinación del perfil lipídico en torno a las 8 semanas (±4), así como un control de las enzimas hepáticas (ALT) entre las 8 y 12 semanas después de iniciar el tratamiento o ajustar dosis6. El Cuadro 1 muestra cómo proceder en caso de que la ALT esté elevada durante el tratamiento hipolipemiante.
| Cuadro 1. Actuación en caso de elevación de las enzimas hepáticas durante el tratamiento hipolipemiante6 | |||||
Si ALT <3 veces el LSN:
Si el valor aumenta ≥3 veces el LSN:
|
|||||
ALT: alanina-transaminasa; LSN: límite superior de la normalidad
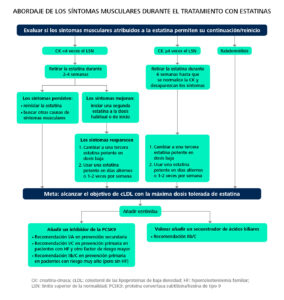
Una vez alcanzados los objetivos terapéuticos, el seguimiento debe espaciarse a una frecuencia anual (salvo que estén justificadas por problemas de adherencia u otras razones) y no se recomienda el control rutinario de ALT a partir de entonces en los pacientes que toman estatinas6. La determinación rutinaria de creatina-cinasa (CK) no está recomendada, salvo en los casos en los que el paciente en tratamiento con estatinas presente mialgias clínicamente significativas o debilidad muscular durante el seguimiento6,8. La Figura 3 muestra el algoritmo de abordaje de los síntomas musculares durante el tratamiento con estatinas.
Figura 3. Abordaje de los síntomas musculares durante el tratamiento con estatinas6
Además, se ha de tener en cuenta que, durante las visitas de seguimiento, el clínico debe abordar junto al paciente la adherencia al tratamiento, identificar efectos secundarios y fomentar el cambio de estilo de vida en los casos en los que es necesario. En general, se ha observado que el 61 % de los pacientes en tratamiento farmacológico y el 66 % de los pacientes en tratamiento dietético no alcanzan los objetivos terapéuticos48, por lo que estas intervenciones son especialmente útiles en estos casos. La Tabla 26 muestra el seguimiento analítico de los pacientes con tratamiento hipolipemiante.
| Tabla 26. Seguimiento analítico de los pacientes en tratamiento con estatinas6 | |||||
| Determinación | Frecuencia | ||||
| Perfil lipídico |
|
||||
| ALT |
|
||||
| CK |
|
||||
ALT: alanina-transaminasa; CK: creatina-cinasa
¿En qué casos derivar al segundo nivel?
Se recomienda derivar a un segundo nivel a los pacientes con alguna de las siguientes características:
- hipercolesterolemia >347,99 mg/dl;
- colesterol no-HDL>290 mg/dl;
- hipertrigliceridemia >1769,91 mg/dl (siempre que no sea secundaria a exceso de consumo de alcohol o a un mal control glucémico);
- hipertrigliceridemia que persiste por encima de los 884,96 mg/dl tras una determinación en ayunas realizada con un intervalo de 5 días a 2 semanas.
Además, se recomienda buscar asesoramiento especializado sobre las diferentes opciones de tratamiento para personas con alto riesgo de enfermedad cardiovascular (nefropatía crónica, diabetes de tipo 1 o tipo 2, dislipemias genéticas), así como para aquellos con enfermedad cardiovascular e intolerancia a 3 estatinas diferentes40.
Últimas guías publicadas
- Guías para el manejo de las dislipemias de la ESC/EAS
https://academic.oup.com/eurheartj/advance-article/doi/10.1093/eurheartj/ehz455/5556353
Mach F, Baigent C, Catapano AL, Koskinas KC, Casula M, Badimon L, et al; The Task Force for the management of dyslipidaemias of the European Society of Cardiology (ESC) and European Atherosclerosis Society (EAS). 2019 ESC/EAS guidelines for the management of dyslipidemias: lipid modification to reduce cardiovascular risk. Rev Esp Cardiol. 2019;ehz455.
- Guía de abordaje de la colesterolemia de la Asociación Americana de Cardiología y otras instituciones científicas
https://www.sciencedirect.com/science/article/pii/S0735109718390338?via%3Dihub
Grundy SM, Stone NJ, Bailey AL, Beam C, Birtcher KK, Blumenthal RS, et al. 2018 AHA/ACC/AACVPR/AAPA/ABC/ACPM/ADA/AGS/APhA/ASPC/NLA/PCNA Guideline on the Management of Blood Cholesterol: Executive Summary: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines. J Am Coll Cardiol. 2019;73(24):3168-3209.
- Guía del manejo de la dislipemia y prevención de la enfermedad cardiovascular de la Asociación Americana de Endocrinología Clínica
https://journals.aace.com/doi/pdf/10.4158/EP171764.APPGL
Jellinger PS, Handelsman Y, Rosenblit PD, Bloomgarden ZT, Fonseca VA, Garber AJ, et al. American Association of Clinical Endocrinologists and American College of Endocrinology Guidelines for Management of Dyslipidemia and Prevention of Cardiovascular Disease – Executive Summary . Endocr Pract. 2017;23(4):479–97.
- Guía de la Sociedad Cardiovascular Canadiense para el manejo de la dislipemia para la prevención de la enfermedad cardiovascular en el adulto
https://www.onlinecjc.ca/article/S0828-282X(16)30732-2/fulltext
Anderson TJ, Grégoire J, Pearson GJ, Barry AR, Couture P, Dawes M, et al. 2016 Canadian Cardiovascular Society Guidelines for the Management of Dyslipidemia for the Prevention of Cardiovascular Disease in the Adult. Can J Cardiol. 2016;32(11):1263–82.
- Guía para el manejo de las dislipemias en Atención Primaria
Álvarez Cosmea A, Blasco Valle M, Ferreras Amez JM, Lago Deibe F, Navarro Brito E, Párraga Martínez I, et al. Manejo de las dislipemias en Atención Primaria [Internet]. Sociedad Española de Medicina de Familia y Comunitaria. 2012. 103 p.
Recursos relacionados
- Consulta rápida: Infografía «Alimentos y colesterol»
- Monografía: Diabetes
Recursos en línea y apps para médicos
Herramientas interactivas
- Versión electrónica e interactiva de las tablas de riesgo SCORE: https://www.heartscore.org
- Calculadora de riesgo cardiovascular propuesta por la ACC/AHA en 2013: https://professional.heart.org/professional/GuidelinesStatements/PreventionGuidelines/UCM_457698_Prevention-Guidelines.jsp
- Sociedad Internacional de Ateroesclerosis: https://www.athero.org/
Recursos en línea y apps para médicos
Existen multitud de webs y aplicaciones para dispositivos móviles diseñadas para facilitar el abordaje de las enfermedades cardiovasculares (entre ellas, las dislipemias) por parte de los profesionales.
Recursos relacionados
- Sección: Webs y apps para médicos
- Blog: ¿Dónde encontrar cursos online de medicina?
- Blog: Cómo organizar las webs y los contenidos de internet
Webs de cardiología para médicos
Sociedad Española de Cardiología (SEC)
En su sitio web se pueden encontrar materiales relacionados con la especialidad de cardiología, incluyendo guías clínicas y material docente para los profesionales de la salud.
Una web muy completa dirigida a cardiólogos, internistas, médicos de familia y cualquier profesional médico interesado en la cardiología. Contiene guías clínicas (inluidas las guías europeas traducidas al español), infografías, libros electrónicos, vídeos, etc.
Sociedad Española de Arterioesclerosis (SEA)
La SEA tiene un sitio web muy completo, con gran cantidad de información en forma de artículos para la divulgación de la actualidad científica, documentación y consejos para pacientes. Aborda los factores de riesgo de la enfermedad, la epidemiología, la etiopatogenia, el tratamiento y, sobre todo, su prevención.
European Society of Atherosclerosis
La Asociación Europea de Ateroesclerosis, fundada en el 1964, tiene como principal objetivo proporcionar al personal médico todo el saber científico, clínico, de investigación, de diagnóstico y de tratamiento relacionado con la ateroesclerosis. Publica guías sobre las enfermedades relacionadas con la ateroesclerosis (como la actualización de 2019 de la guía de dislipidemias) y organiza cursos y congresos.
Apps de cardiología para médicos
ESC Pocket Guidelines
La aplicación contiene 24 guías clínicas elaboradas por la Asociación Europea de Cardiología (European Society of Cardiology, ESC). Además, proporciona herramientas interactivas, como algoritmos, escalas, calculadoras, gráficos y similares.
Disponible para dispositivos Android y Apple.
ESC CVD Risk Calculation
Proporciona calculadoras que evalúan el riesgo cardiovascular individual. Incluye calculadoras para prevención primaria (por ejemplo, el SCORE2) y secundaria en diversas poblaciones
Disponible para dispositivos Android y Apple.
LDL-Cholesterol Calculator
Una aplicación que ayuda al médico a calcular el colesterol LDL mediante el método publicado en la revista JAMA. En vez de dividir los triglicéridos entre 5 (factor fijo), este método adjudica a cada persona 1 factor de ajuste elegido entre 180 diferentes, con el fin de proporcionar un nivel de colesterol LDL más personalizado. Las variables necesarias para el cálculo son el colesterol total, el colesterol HDL y los triglicéridos. La aplicación provee recomendaciones en función de los resultados, con el fin de ayudar a decidir el abordaje de la patología.
Disponible en inglés para dispositivos Apple.
Información para pacientes
Descargar en PDF los Consejos para pacientes con dislipemias
Introducción
El exceso de lípidos o grasas en la sangre recibe el nombre de dislipemia. Estas grasas, como el colesterol o los triglicéridos, se «pegan» a las paredes de las arterias, por lo que la dislipemia constituye un factor de riesgo importante de padecer enfermedades cardiovasculares (del corazón y las arterias).
En España, entre el 30 % y el 51 % de la población tiene alto el nivel de colesterol. Las enfermedades cardiovasculares son la primera causa de muerte49.
¿Por qué son importantes las dislipemias?
Los depósitos de grasa que se pegan a las paredes de las arterias dificultan el paso de la sangre y pueden causar enfermedades del corazón, como el infarto de miocardio, y de la circulación, como la embolia cerebral o ictus.
Los análisis de sangre miden la cantidad de grasas en la sangre, es decir, de triglicéridos y de colesterol. Principalmente, existen dos tipos de colesterol:
- El colesterol LDL o «colesterol malo». Puede ser perjudicial para el individuo si se encuentra en exceso en la sangre, ya que, como hemos dicho, crea una capa de grasa en las arterias que favorece la aparición de enfermedades cardiovasculares.
- El colesterol HDL o «colesterol bueno». Tiene un efecto beneficioso para nuestra salud, ya que elimina el exceso de colesterol de las arterias.
¿Qué puedo hacer si tengo alto el “colesterol malo”?
Seguir una alimentación de tipo mediterráneo, que ayuda a disminuir el colesterol en la sangre y a prevenir las enfermedades del corazón y las arterias6.
Tomar alimentos ricos en fibra10:
- verduras y hortalizas: 2 o más raciones al día de, al menos, 150 g y, como mínimo, 1 verdura u hortaliza cruda;
- frutas: 3 piezas diarias;
- legumbres: 3 veces por semana;
- cereales: 4-5 raciones al día, de las cuales al menos 3 deben ser integrales.
Eliminar las bebidas azucaradas10. Son de consumo libre el agua, las bebidas bajas en calorías y las infusiones.
Consumir lácteos desnatados (2-3 raciones diarias)10.
Consumir preferentemente carnes blancas (pollo y pavo sin piel) y, con moderación (menos de 2 veces por semana)10, las partes magras de otras carnes (cerdo, cordero, ternera, etc.). Evitar las vísceras, embutidos, salchichas, hamburguesas, salami, panceta, costillas, pato, oca y patés6,50.
Preparar los pequeños bocadillos del desayuno, media mañana o merienda sin embutidos. Se puede usar queso fresco bajo en grasa, aguacate, pescado azul y hortalizas (tomates, pimientos, berenjenas, etc.). Lo ideal es usar pan sin sal.
Se puede comer hasta 1 huevo al día. Tanto la población general sana como las personas con factores de riesgo (por ejemplo, que hayan sufrido una enfermedad cardiovascular o que tengan diabetes mellitus de tipo 2) pueden consumir hasta un huevo al día sin incrementar su riesgo cardiovascular51.
Comer pescado azul (sardina, caballa, salmón, trucha, atún, boquerón, etc.), al menos, 2 veces a la semana. También se puede comer pescado magro6.
Utilizar las siguientes especies o salsas: hierbas aromáticas, pimienta, zumo de limón, vinagreta, mostaza, sofrito (salsa de tomate, ajo y cebolla o puerro, elaborado con aceite de oliva). Hay que limitar la mahonesa y la bechamel6,50.
Evitar las bebidas alcohólicas6,10,50.
Dejar de fumar6,10,50.
Restringir el marisco: los crustáceos (gamba, langosta, cangrejo, etc.) y cefalópodos (pulpo, sepia, calamares, etc.) tiene mucho colesterol6. El marisco de concha (almejas, chirlas, ostras) puede comerse sin problema50.
Usar aceite de oliva tanto para cocinar como para aliñar. Evitar los aceites de vegetales tropicales (coco, palma) y la mantequilla6,50.
Consumir frutos secos (20-30 g) de 3 a 7 veces por semana51,52.
Evitar la pastelería, la bollería industrial (cruasanes, ensaimadas, magdalenas, etc.) y los postres elaborados con leche entera, huevo, mantequilla, margarina, etc.
Priorizar la comida fresca y evitar la precocinada y los aperitivos6.
Conseguir el peso adecuado y mantenerlo6.
Hacer ejercicio físico de intensidad moderada (caminar rápido, montar en bicicleta, baile moderno, taichí, etc.)10 durante 30-60 minutos, la mayoría de los días semana6. Incorporar el ejercicio físico a la actividad habitual, como subir escaleras o realizar los trayectos habituales a pie.
Controlar la hipertensión y la diabetes, en caso de padecerlas.
Si se ha recetado medicación, hay que tomarla todos los días e informar al médico de cualquier otra medicación.
Los medicamentos para bajar el colesterol
El colesterol es una sustancia grasa muy necesaria para el organismo porque se utiliza para formar hormonas y tejidos del cuerpo. Sin embargo, el exceso puede ser un problema muy importante para la salud. Para reducir el colesterol, es importante hacer ejercicio y tomar una dieta baja en grasas.
En algunas personas, estas medidas no son suficientes y por ello necesitan la ayuda de medicamentos.
Las estatinas son los fármacos más utilizados para tratar la dislipemia. Reducen de manera significativa las enfermedades cardiovasculares (infarto, angina, etc.) y la mortalidad por esa causa, tanto en las personas que nunca han tenido ninguna complicación cardiovascular (pero tienen riesgo de sufrirla) como en las que sí.
¿Cómo debo tomar la medicación?
Cada estatina tiene un óptimo momento de administración, ya sea por la tarde o por la noche. La rosuvastatina es la única estatina que puede tomarse a cualquier hora del día53.
Precauciones relativas a la medicación
- Tome cada día la medicación que le ha recetado el médico.
- No deje de tomar la medicación ni baje la dosis si no se lo ha indicado su médico, aunque los niveles de colesterol y triglicéridos en la última analítica hayan mejorado.
- Las resinas producen con frecuencia estreñimiento. Beba agua, haga ejercicio y coma frutas y verduras y, si es muy importante, acuda a su médico. No beba bebidas con gas, ya que con las resinas es frecuente la flatulencia.
- Si tiene calambres, dolores musculares, entumecimiento, cansancio o fiebre acuda a su médico.
- Hágase los análisis de sangre cuando se lo indique el médico.
Recursos en PDF para los pacientes
- Menú quincenal para la hipercolesterolemia
Sociedad Española de Cardiología y Fundación Española del Corazón - Cómo controlar el colesterol alto
Sociedad Española de Medicina Familiar y Comunitaria (SEMFYC). 2013 - Respuestas del corazón. Colesterol
Asociación Americana del Corazón (AHA). 2016
Recursos en línea y apps para pacientes
El consejo del médico puede completarse recomendando webs y apps que sirvan a los pacientes para mejorar la información que tienen sobre su enfermedad, así como para apoyarlos en el cambio de los hábitos de vida y en la correcta toma del tratamiento.
Recursos relacionados
- Sección: Webs y apps para pacientes
- Blog: Redes sociales para médicos y para pacientes
- Blog: ¿Cómo usar las redes sociales para comunicarte con los pacientes?
Webs de cardiología para pacientes
Fundación Española del Corazón
Sitio web de la Sociedad Española de Cardiología dedicado al paciente con patología cardiovascular. En varias de sus secciones encontramos materiales sobre la dislipemia: dietas, consejos sobre nutrición, herramientas educativas sobre la patología.
Fundación Hipercolesterolemia Familiar
Aunque esta página está dirigida principalmente a pacientes con hipercolesterolemia familiar, los pacientes con hipercolesterolemia no familiar también pueden beneficiarse de ella. En esta web encontrarán consejos sobre hábitos de vida saludable, dietas bajas en colesterol, la pirámide nutricional y muchos otros contenidos útiles.
American Heart Association (AHA).
En su sitio web hay información para el paciente; mucha de ella (aunque no toda) está en varios idiomas, entre ellos, el español.
Uno de los temas de la web es el colesterol. En esta amplísima sección se informa al público general sobre qué es el colesterol, su importancia y los riesgos que conlleva el colesterol alto; los síntomas, diagnóstico y control del colesterol; la prevención y tratamiento del colesterol, etc. Una parte interesante es la dedicada a herramientas y recursos, donde podemos conocer historias personales de pacientes con dislipemias, consultar recetas culinarias bajas en colesterol o ver diferentes vídeos la acumulación de lípidos y la ateroesclerosis.
Se trata de una iniciativa puesta en marcha hace algunos años por la Agencia Española de Seguridad Alimentaria (AESAN), dependiente del Ministerio de Sanidad, que tiene por objetivo controlar el consumo de sal y grasas. Incluye información y recetas elaboradas por la Escuela de Hostelería de Madrid.
Apps de cardiología para pacientes
IMC Calculadora
Esta aplicación permite calcular el índice de masa corporal y lo muestra de forma muy visual, por lo que puede ayudar al paciente con exceso de peso a entender su estado y la necesidad de adelgazar.
Disponible para dispositivos Android.
Mi Tabla de Colesterol
Una aplicación que permite ver de manera fácil y rápida el contenido de colesterol de los alimentos, representado en miligramos por 100 gramos. Se puede construir un plato con varios alimentos para ver el contenido de colesterol total del plato o añadir manualmente un alimento nuevo.
Dispone de un sistema de colores de tipo semáforo, para clasificar rápidamente los alimentos en función de su contenido de colesterol.
Una aplicación muy útil para seguir una dieta baja en colesterol.
Disponible para dispositivos Android y Apple.
Cholesterol Tracker
Esta aplicación permite guardar todos los análisis de colesterol (LDL, HDL) y triglicéridos en un mismo sitio, para evitar el engorro de los análisis en papel. Está en inglés, pero es fácil de usar.
Disponible para dispositivos Android.
Bibliografía
- Genest JJ, Martin-Munley SS, McNamara JR, Ordovas JM, Jenner J, Myers RH, et al. Familial lipoprotein disorders in patients with premature coronary artery disease. Circulation [Internet]. 1992 [consultado 3 ago 2019];85(6):2025–33. Disponible en: https://www.ahajournals.org/doi/10.1161/01.CIR.85.6.2025
- Kopin L, Lowenstein C. In the Clinic® dyslipidemia. Ann Intern Med [Internet]. 2017 [consultado 11 ago 2019];167(11):ITC81–95. Disponible en: https://annals.org/article.aspx?doi=10.7326/AITC201712050
- Soriguer F, Goday A, Bosch-Comas A, Bordiú E, Calle-Pascual A, Carmena R, et al. Prevalence of diabetes mellitus and impaired glucose regulation in Spain: The Di@bet.es Study. Diabetologia [Internet]. 2012 [consultado 11 ago 2019];55(1):88–93. Disponible en: https://link.springer.com/10.1007/s00125-011-2336-9
- Ascaso JF, Millán J, Hernández-Mijares A, Blasco M, Brea Á, Díaz Á, et al. Documento de consenso sobre el manejo de la dislipemia aterogénica de la Sociedad Española de Arteriosclerosis. Clin e Investig en Arterioscler [Internet]. 2017;29(2):86–91. Disponible en: https://dx.doi.org/10.1016/j.arteri.2016.11.001
- Piepoli MF, Hoes AW, Agewall S, Albus C, Brotons C, Catapano AL, et al. 2016 European Guidelines on cardiovascular disease prevention in clinical practice. Eur Heart J [Internet]. 2016 [consultado 17 ago 2019];37(29):2315–81. Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/27222591
- Mach F, Baigent C, Catapano AL, Koskinas KC, Casula M, Badimon L, et al; The Task Force for the management of dyslipidaemias of the European Society of Cardiology (ESC) and European Atherosclerosis Society (EAS). 2019 ESC/EAS guidelines for the management of dyslipidemias: lipid modification to reduce cardiovascular risk. Rev Esp Cardiol. 2019;ehz455. Disponible en: https://academic.oup.com/eurheartj/advance-article/doi/10.1093/eurheartj/ehz455/5556353
- Anderson TJ, Grégoire J, Pearson GJ, Barry AR, Couture P, Dawes M, et al. 2016 Canadian Cardiovascular Society Guidelines for the Management of Dyslipidemia for the Prevention of Cardiovascular Disease in the Adult. Can J Cardiol. 2016;32(11):1263–82.
- Jellinger PS, Handelsman Y, Rosenblit PD, Bloomgarden ZT, Fonseca VA, Garber AJ, et al. American Association of Clinical Endocrinologists and American College of Endocrinology Guidelines for Management of Dyslipidemia and Prevention of Cardiovascular Disease – Executive Summary . Endocr Pract. 2017;23(4):479–97.
- da Silva PM, Duarte JS, von Hafe P, Gil V, de Oliveira JN, de Sousa G. Standardization of laboratory and lipid profile evaluation: A call for action with a special focus in 2016 ESC/EAS dyslipidaemia guidelines – Full report. Atheroscler Suppl [Internet]. 2018;31:e1–12. Disponible en: https://doi.org/10.1016/j.atherosclerosissup.2018.04.001
- Deibe FL. Guías Fisterra : Dislipemias. Fisterra. 2017.
- Sarwar N, Danesh J, Eiriksdottir G, Sigurdsson G, Wareham N, Bingham S, et al. Triglycerides and the risk of coronary heart disease: 10 158 Incident cases among 262 525 participants in 29 Western prospective studies. Circulation [Internet]. 2007 [consultado 21 ago 2019];115(4):450–8. Disponible en: https://www.ahajournals.org/doi/10.1161/CIRCULATIONAHA.106.637793
- Fortson MR, Freedman SN, Webster PD. Clinical assessment of hyperlipidemic pancreatitis. Am J Gastroenterol [Internet]. 1995 [consultado 18 ago 2019];90(12):2134–9. Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/8540502
- Toquero de la Torre F, Pedro-Botet Montoya J, Francisco Javier García-Norro Herreros A, López Rodríguez I, Luis Martín Manzano J, Caballero Granada Dra Cruz Moldes Calvo S. Guia de buena practica clinica en dislipemias [Internet]. Atención Primaria de Calidad. 2009. 1–106 p. Disponible en: https://www.cgcom.es/sites/default/files/guia_dislipemias_2_edicion.pdf
- Wakabayashi I. Comparison of the relationships of alcohol intake with atherosclerotic risk factors in men with and without diabetes mellitus. Alcohol Alcohol [Internet]. 2011 [consultado 15 ago 2019];46(3):301–7. Disponible en: https://academic.oup.com/alcalc/article-lookup/doi/10.1093/alcalc/agr006
- Osser DN, Najarian DM, Dufresne RL. Olanzapine increases weight and serum triglyceride levels. J Clin Psychiatry [Internet]. 1999 [consultado 15 ago 2019];60(11):767–70. Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/10584766
- Dursun SM, Szemis A, Andrews H, Reveley MA. The effects of clozapine on levels of total cholesterol and related lipids in serum of patients with schizophrenia: a prospective study. J Psychiatry Neurosci [Internet]. 1999 [consultado 15 ago 2019];24(5):453–5. Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/10586536
- Marcus JL, Neugebauer RS, Leyden WA, Chao CR, Xu L, Quesenberry CP, et al. Use of abacavir and risk of cardiovascular disease among HIV-infected individuals. In: Journal of Acquired Immune Deficiency Syndromes [Internet]. 2016 [consultado 18 ago 2019]. p. 413–9. Disponible en: https://content.wkhealth.com/linkback/openurl?sid=WKPTLP:landingpage&an=00126334-201604010-00009
- Fredrickson DS. An international classification of hyperlipidemias and hyperlipoproteinemias. Ann Intern Med [Internet]. 1971 [consultado 15 ago 2019];75(3):471–2. Disponible en: https://annals.org/article.aspx?doi=10.7326/0003-4819-75-3-471
- Ellis KL, Pang J, Chan DC, Hooper AJ, Bell DA, Burnett JR, et al. Familial combined hyperlipidemia and hyperlipoprotein(a) as phenotypic mimics of familial hypercholesterolemia: Frequencies, associations and predictions. J Clin Lipidol [Internet]. 2016 [consultado 11 ago 2019];10(6):1329-1337.e3. Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/27919349
- Sharma R, Mishra A. A Comparative Analysis of Advanced Distribution System and Existing Distribution. Int J Electr Electron Eng [Internet]. 2017 [consultado 15 ago 2019];4(6):46–50. Disponible en: https://www.internationaljournalssrg.org/IJEEE/paper-details?Id=147
- Pérez De Isla L, Alonso R, Mata N, Fernández-Pérez C, Muñiz O, Díaz-Díaz JL, et al. Predicting cardiovascular events in familial hypercholesterolemia: The SAFEHEART registry (Spanish Familial Hypercholesterolemia Cohort Study). Circulation [Internet]. 2017 [consultado 15 ago 2019];135(22):2133–44. Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/28275165
- Defesche JC, Lansberg PJ, Umans-Eckenhausen MAW, Kastelein JJP. Advanced Method for the Identification of Patients with Inherited Hypercholesterolemia [Internet]. Vol. 4, Seminars in Vascular Medicine. 2004 [consultado 15 ago 2019]. p. 59–65. Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/15199434
- Hegele RA. Plasma lipoproteins: Genetic influences and clinical implications [Internet]. Vol. 10, Nature Reviews Genetics. 2009 [consultado 17 ago 2019]. p. 109–21. Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/19139765
- Castro Cabezas M, Burggraaf B, Klop B. Dyslipidemias in clinical practice. Clin Chim Acta [Internet]. 2018;487:117–25. Disponible en: https://doi.org/10.1016/j.cca.2018.09.010
- Futema M, Shah S, Cooper JA, Li K, Whittall RA, Sharifi M, et al. Refinement of variant selection for the LDL cholesterol genetic risk score in the diagnosis of the polygenic form of clinical familial hypercholesterolemia and replication in samples from 6 countries. Clin Chem [Internet]. 2015 [consultado 17 ago 2019];61(1):231–8. Disponible en: https://www.clinchem.org/cgi/doi/10.1373/clinchem.2014.231365
- Wang J, Dron JS, Ban MR, Robinson JF, McIntyre AD, Alazzam M, et al. Polygenic Versus Monogenic Causes of Hypercholesterolemia Ascertained Clinically. Arterioscler Thromb Vasc Biol [Internet]. 2016 [consultado 17 ago 2019];36(12):2439–45. Disponible en: https://www.ahajournals.org/doi/10.1161/ATVBAHA.116.308027
- Jarauta E, Pérez-Ruiz MR, Pérez-Calahorra S, Mateo-Gallego R, Cenarro A, Cofán M, et al. Lipid phenotype and heritage pattern in families with genetic hypercholesterolemia not related to LDLR, APOB, PCSK9, or APOE. J Clin Lipidol [Internet]. 2016 [consultado 17 ago 2019];10(6):1397-1405.e2. Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/27919357
- Ference BA, Yoo W, Alesh I, Mahajan N, Mirowska KK, Mewada A, et al. Effect of Long-Term Exposure to Lower Low-Density Lipoprotein Cholesterol Beginning Early in Life on the Risk of Coronary Heart Disease. J Am Coll Cardiol [Internet]. 2012 [consultado 17 ago 2019];60(25):2631–9. Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/23083789
- Bello-Chavolla OY, Kuri-García A, Ríos-Ríos M, Vargas-Vázquez A, Cortés-Arroyo JE, Tapia-González G, et al. Familial combined hyperlipidemia: Current knowledge, perspectives, and Controversies [Internet]. Vol. 70, Revista de Investigacion Clinica. 2018 [consultado 17 ago 2019]. p. 224–36. Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/30307446
- Kwiterovich PO, Coresh J, Bachorik PS. Prevalence of hyperapobetalipoproteinemia and other lipoprotein phenotypes in men (aged ≤50 years) and women (≤60 years) with coronary artery disease. Am J Cardiol [Internet]. 1993 [consultado 17 ago 2019];71(8):631–9. Disponible en: https://linkinghub.elsevier.com/retrieve/pii/000291499391002Y
- Sniderman AD, Castro Cabezas M, Ribalta J, Carmena R, de Bruin TWA, de Graaf J, et al. A proposal to redefine familial combined hyperlipidaemia — third workshop on FCHL held in Barcelona from 3 to 5 May 2001, during the scientific sessions of the European Society for Clinical Investigation. Eur J Clin Invest [Internet]. 2002 [consultado 17 ago 2019];32(2):71–3. Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/11895451
- Álvarez Cosmea A, Blasco Valle M, Ferreras Amez JM, Lago Deibe F, Navarro Brito E, Párraga Martínez I, et al. Manejo de las dislipemias en Atención Primaria [Internet]. Sociedad Española de Medicina de Familia y Comunitaria. 2012. 103 p. Disponible en: www.semfyc.es
- https://www.who.int/gho/ncd/risk_factors/cholesterol_mean_text/en/ [consultado 18 ago 2019). Sin resumen disponible.
- Silverman MG, Ference BA, Im K, Wiviott SD, Giugliano RP, Grundy SM, et al. Association Between Lowering LDL-C and Cardiovascular Risk Reduction Among Different Therapeutic Interventions: A Systematic Review and Meta-analysis. JAMA [Internet]. 2016 [consultado 18 ago 2019];316(12):1289–97. Disponible en: https://jama.jamanetwork.com/article.aspx?doi=10.1001/jama.2016.13985
- Langsted A, Nordestgaard BG. Nonfasting lipids, lipoproteins, and apolipoproteins in individuals with and without diabetes: 58 434 individuals from the Copenhagen general population study. Clin Chem [Internet]. 2011 [consultado 18 ago 2019];57(3):482–9. Disponible en: https://www.clinchem.org/cgi/doi/10.1373/clinchem.2010.157164
- Craig SR, Amin R V, Russell DW, Paradise NF. Blood cholesterol screening: Influence of fasting state on cholesterol results and management decisions. J Gen Intern Med [Internet]. 2000 [consultado 20 ago 2019];15(6):395–9. Disponible en: https://link.springer.com/10.1046/j.1525-1497.2000.03509.x
- Cooney MT, Dudina AL, Graham IM. Value and Limitations of Existing Scores for the Assessment of Cardiovascular Risk. A Review for Clinicians [Internet]. Vol. 54, Journal of the American College of Cardiology. 2009 [consultado 19 ago 2019]. p. 1209–27. Disponible en: https://linkinghub.elsevier.com/retrieve/pii/S0735109709025029
- Cooney MT, Dudina A, D’Agostino R, Graham IM. Cardiovascular risk-estimation systems in primary prevention: Do they differ? do they make a difference? can we see the future? [Internet]. Vol. 122, Circulation. 2010 [consultado 19 ago 2019]. p. 300–10. Disponible en: https://www.ahajournals.org/doi/10.1161/CIRCULATIONAHA.109.852756
- Zhang X, Hu D. Comments for 2013 ACC/AHA Guideline on the Treatment of Blood Cholesterol to Reduce Atherosclerotic Cardiovascular Risk in Adults [Internet]. Vol. 54, Zhonghua nei ke za zhi. 2015 [consultado 20 ago 2019]. p. 9–12. Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/24222016
- 1 Recommendations | Cardiovascular disease: risk assessment and reduction, including lipid modification | Guidance | NICE. [consultado 1 sept 2019]; Disponible en: https://www.nice.org.uk/guidance/CG181/chapter/Appendix-A-Grouping-of-statins%0Ahttps://www.nice.org.uk/guidance/cg181/chapter/1-Recommendations
- Stone NJ, Robinson JG, Lichtenstein AH, Bairey Merz CN, Blum CB, Eckel RH, et al. 2013 ACC/AHA guideline on the treatment of blood cholesterol to reduce atherosclerotic cardiovascular risk in adults: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. Circulation [Internet]. 2014 [consultado 21 ago 2019];129(25 Suppl 2):S1-45. Disponible en: https://circ.ahajournals.org/lookup/doi/10.1161/01.cir.0000437738.63853.7a
- Reiner Ž, Catapano AL, De Backer G, Graham I, Taskinen MR, Wiklund O, et al. ESC/EAS Guidelines for the management of dyslipidaemias. Eur Heart J. 2011;32(14):1769–818.
- Grundy SM, Stone NJ, Bailey AL, Beam C, Birtcher KK, Blumenthal RS, et al. 2018 AHA/ACC/AACVPR/AAPA/ABC/ACPM/ADA/AGS/APhA/ASPC/NLA/PCNA Guideline on the Management of Blood Cholesterol: Executive Summary: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines. J Am Coll Cardiol. 2019;73(24):3168-3209. Disponible en: https://www.sciencedirect.com/science/article/pii/S0735109718390338?via%3Dihub
- National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation and T of HBC in A (Adult TPI. Third Report of the National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Panel III) final report. Circulation [Internet]. 2002 [consultado 21 ago 2019];106(25):3143–421. Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/12485966
- Rimm EB, Williams P, Fosher K, Criqui M, Stampfer MJ. Moderate alcohol intake and lower risk of coronary heart disease: meta-analysis of effects on lipids and haemostatic factors. BMJ [Internet]. 1999 [consultado 21 ago 2019];319(7224):1523–8. Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/10591709
- Terap IDEP, Familiar LH, Fundaci L, Familiar H, Mtp L, La E. Informe de Posicionamiento Terapéutico de lomitapida familiar homocigótica. 2018;1–4.
- Dujovne CA, Ettinger MP, McNeer JF, Lipka LJ, LeBeaut AP, Suresh R, et al. Efficacy and safety of a potent new selective cholesterol absorption inhibitor, ezetimibe, in patients with primary hypercholesterolemia. Am J Cardiol [Internet]. 2002 [consultado 21 ago 2019];90(10):1092–7. Disponible en: https://linkinghub.elsevier.com/retrieve/pii/S0002914902027984
- Conroy RM, Pyörälä K, Fitzgerald AP, Sans S, Menotti A, De Backer G, et al. Estimation of ten-year risk of fatal cardiovascular disease in Europe: The SCORE project. Eur Heart J [Internet]. 2003 [consultado 23 ago 2019];24(11):987–1003. Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/12788299
- Cordero A, Fácila L. Situación actual de la dislipemia en España: La visión del cardiólogo. Rev Esp Cardiol Supl. 2015;15(A):2-7. Disponible en: https://www.revespcardiol.org/es-situacion-actual-dislipemia-espana-vision-articulo-S1131358715701172?redirect=true
- Fundación Hipercolesterolemia Familiar. Guía para controlar su colesterol [Internet]. S.f. [consultado 17 septiembre 2019]. Madrid: Adalia Farma S. L.; 2007. Disponible en: https://www.colesterolfamiliar.org/wp-content/uploads/2015/05/guia.pdf
- Pérez-Jiménez F, Pascual V, Meco JF, Pérez P, Delgado J, Domenech M, et al. Documento de recomendación de la SEA 2018. El estilo de vida en la prevención cardiovascular. Clin Investig Arterioscler. 2018;30(6):280-310.
- Fundación Española del Corazón. Los frutos secos mejoran la salud del corazón [Internet]. S.f. [consultado 17 septiembre 2019]. Disponible en: https://fundaciondelcorazon.com/corazon-facil/blog-impulso-vital/2404-frutos-secos-salud-corazon.html
- Cordero A, Bertomeu-Martínez V. Tratamiento con estatinas en pacientes de alto riesgo cardiovascular en las guías europeas frente a las guías norteamericanas como base del tratamiento de la dislipemia. SEC Monogr. 2014;2(1):1-8.