Patología
Introducción
Las cefaleas, definidas como un dolor localizado en la cabeza por encima de la línea orbitomeatal y/o la cresta nucal1, se encuentran entre los trastornos más frecuentes del sistema nervioso. Con una prevalencia mundial de aproximadamente el 50 %, prácticamente la mitad de la población adulta ha sufrido por lo menos un episodio de dolor de cabeza en el último año2.
Tipos de cefaleas
Para clasificar los distintos tipos de cefaleas, utilizaremos la tercera edición de la clasificación internacional1, presentada en 2018 por la Sociedad Internacional de Cefaleas3. Dicha clasificación distingue principalmente tres grupos:
- cefaleas primarias: migraña, cefalea tensional, cefalea de tipo cluster, etc.);
- cefaleas secundarias: se deben a otros procesos intracraneales o sistémicos;
- neuropatías craneales dolorosas, otros dolores faciales y otras cefaleas.
Los distintos tipos de cefaleas se presentan de forma jerárquica, lo que nos permite decidir el grado de detalle con el que vamos a hacer el diagnóstico en función de nuestro objetivo. Así, en la práctica clínica general solo se emplean los diagnósticos del primer o segundo dígito, mientras que en la práctica especializada y en centros específicos lo apropiado es alcanzar un diagnóstico a nivel del cuarto o quinto dígito. Los principales niveles de clasificación (primer dígito) se recogen en el Cuadro 1.
Cuadro 1. Clasificación internacional de las cefaleas (International Headache Society (IHS)-III)
Fuente: International Headache Society1
Según esta clasificación, el diagnóstico es eminentemente clínico y, en la mayoría de los casos, los pacientes reciben un diagnóstico según el fenotipo clínico que presentan (en ese momento o durante el último año). Además, un mismo paciente puede tener varios tipos de cefalea codificados de forma independiente1.
Diagnóstico
¿Cómo se diagnostica? Valoración del paciente con cefalea
El abordaje de un paciente con cefalea irá dirigido en primer lugar a determinar si se trata de un problema urgente; en segundo lugar, a hacer una aproximación al diagnóstico de una cefalea primaria o secundaria y, en tercer lugar, a instaurar el tratamiento adecuado4. Para ello, evaluaremos al paciente mediante la anamnesis, la exploración física y, en caso de ser necesario, determinadas exploraciones complementarias.
Anamnesis
La anamnesis es la herramienta clave a la hora de valorar a un paciente con cefalea, ya que nos ayuda a establecer el diagnóstico del tipo de cefalea en función de una serie de criterios clínicos.
La anamnesis básica en este tipo de pacientes debe incluir información sobre los siguientes aspectos3,4:
- El motivo de consulta, es decir, el síntoma o problema principal por el que el paciente consulta. Debe incluir la edad del paciente, la forma de inicio del dolor (súbito o progresivo) y si ha sufrido episodios similares de cefalea previos.
- La enfermedad actual, recabando información suficiente tanto del propio paciente como de sus acompañantes, para establecer el fenotipo del paciente. En este sentido, es recomendable recoger información sobre los siguientes factores:
- edad de comienzo
- tiempo de evolución de la cefalea
- forma de instauración (súbita o gradual)
- frecuencia
- localización concreta
- duración
- horario
- cualidad (pulsátil, urente, opresivo…)
- intensidad
- factores agravantes o desencadenantes (ejercicio físico, tos, posición, etc.)
- forma de remisión de los episodios (brusca, progresiva, con fármacos, etc.)
- presencia de síntomas asociados (náuseas, fotofobia, escotomas, etc.)
- presencia de síntomas autonómicos durante las crisis de cefalea (miosis, lagrimeo, rinorrea, etc.)
- Los antecedentes personales y familiares, especialmente los relacionados con episodios de migraña, el tratamiento actual (fármacos con potencial efecto vasodilatador) o problemas de sueño y, en mujeres, fase del ciclo menstrual y uso de anticonceptivos.
Exploración física
La exploración física complementa la información de la historia clínica en la evaluación del paciente con cefalea4,5 y es especialmente necesaria en los casos en los que la anamnesis sugiera cefalea secundaria3. Llevaremos a cabo una exploración física general (aspecto general, constantes y auscultación cardiorrespiratoria), además de una exploración neurológica reglada y sistemática.
La exploración neurológica debe incluir lo siguiente:
- valoración del nivel de conciencia, mediante la escala de Glasgow;
- signos vitales: fiebre, presión arterial;
- exploración neurooftalmológica: fundoscopia para examinar la presencia de edema papilar o hemorragias subhialoideas, tensión ocular, campo visual, motilidad ocular y reactividad pupilar;
- signos meníngeos: Kernig/Brudzinski, Jolt Accentuation Test (positivo si se exacerba la cefalea al rotar la cabeza horizontalmente 2 o 3 veces por segundo);
- palpación craneocervical: palpación de las arterias temporales en pacientes >50 años (el engrosamiento, el aumento de sensibilidad o la disminución del pulso orientan a una arteritis de la temporal), de la salida de los nervios craneales, de los senos paranasales y de la articulación temporomandibular4.
Con esta exploración física llevamos a cabo una búsqueda sistemática de posibles alteraciones que nos ayudan a orientar el diagnóstico de la cefalea. De esta manera, podemos detectar la presencia de fiebre —que nos alerta sobre una posible meningitis—, un síndrome meníngeo (meningitis o hemorragia subaracnoidea) o déficits neurológicos focales (motor o sensorial, diplopía, anomalías pupilares, síndrome cerebeloso), que dirigirían el diagnóstico hacia una cefalea secundaria3. Además, también posibilita establecer alteraciones del nivel de conciencia, hipertensión y hallazgos patológicos que afectan a los ojos, los senos paranasales, los oídos o la cavidad oral.
Exploraciones complementarias
Las pruebas complementarias son necesarias en los casos en los que sospechemos una cefalea secundaria y/o detectemos la presencia de signos de alarma, ya que, en el caso de las cefaleas primarias, una correcta historia clínica y una adecuada exploración neurológica son suficientes para establecer el diagnóstico3,4,6,7. Entre las exploraciones complementarias que podemos realizar en un paciente con cefalea se encuentran pruebas analíticas, pruebas de imagen y punción lumbar.
Pruebas analíticas
Uno de los estudios analíticos que pueden ser útiles en el diagnóstico etiológico de un paciente con cefalea es el hemograma. Ciertas alteraciones en el hemograma pueden orientar el diagnóstico de cefalea secundaria a anemia, policitemia (a menudo descrita por los pacientes como «pesadez») u otras patologías, como la púrpura trombopática trombocitopénica4.
Otra prueba útil en el estudio del paciente con cefalea es la bioquímica, especialmente indicada en casos de sospecha de insuficiencia renal o hipercalcemia4.
Ante un posible síndrome antifosfolípido o hemorragia cerebral, puede ser muy útil el estudio de coagulación, así como el análisis de tóxicos en orina en pacientes en los que se sospeche consumo de drogas o la determinación de VSG o PCR cuando el diagnóstico apunta a una posible arteritis de la temporal4.
Pruebas de imagen
Las pruebas de neuroimagen son las de mayor rentabilidad en el estudio de pacientes con cefalea.
Entre ellas, la tomografía computarizada (TC) craneal es la prueba de imagen de elección en pacientes con síntomas y/o signos de alarma (Tabla 1) a la hora de descartar una hemorragia intracraneal, una hemorragia subaracnoidea, un proceso expansivo intracraneal o una hidrocefalia. Esta prueba se realizará de forma urgente en pacientes que presentan cefalea de aparición repentina o acompañada de déficit neurológico4,5.
La resonancia magnética (RM) craneal está indicada en las situaciones recogidas en la Tabla 1. Además, constituye la técnica de elección cuando la TC está contraindicada7, como en pacientes embarazadas o con contraindicaciones para realizar una TC (por ejemplo, pacientes portadores de marcapasos)4.
La angiografía cerebral por TC o por RM también resulta de gran utilidad para explorar las redes arterial y venosa dentro de las indicaciones recogidas en la Tabla 1. En el ámbito de la atención urgente, la angiografía convencional solo se utilizará en el contexto de un procedimiento de neurointervencionismo, y el uso de la angio-TC o angio-RM en Urgencias será excepcional5.
Tabla 1. Indicaciones para realización de pruebas de imagen en el estudio de un paciente con cefalea
| TC craneal | RM craneal | Angio-TC o angio-RM |
| Cefalea intensa de inicio explosivo (cefalea en estallido) | Hidrocefalia en la TC, para delimitar el lugar de la obstrucción | Sospecha de aneurismas o malformaciones vasculares |
| Cefalea de evolución subaguda con curso evolutivo hacia el empeoramiento progresivo | Sospecha de lesiones en zonas de difícil visualización mediante TC (fosa posterior, silla turca, seno cavernoso) | Disecciones arteriales |
| Cefalea asociada a síntomas o signos neurológicos focales diferentes del aura migrañosa | Cefalea tusígena o desencadenada por otras maniobras de Valsalva, a fin de descartar malformación de Arnold Chiari u otro tipo de lesiones estructurales | Trombosis venosas |
| Cefalea asociada a papiledema o rigidez de nuca | Sospecha de trombosis venosa cerebral | Vasculitis |
| Cefalea asociada a fiebre no explicable por enfermedad sistémica | Sospecha de cefalea secundaria a hipotensión licuoral (en este caso debe administrarse gadolinio) | Vasoespasmo |
| Cefalea y signos/síntomas de hipertensión endocraneal | Sospecha de infarto migrañoso no objetivado mediante TC | Síndrome de vasoconstricción reversible |
| Cefalea no clasificable por la historia clínica | Sospecha de enfermedad neoplásica | |
| Cefalea en pacientes que dudan del diagnóstico, en quienes existe una marcada ansiedad o que expresan temor ante un eventual proceso intracraneal serio | Sospecha de alteración meníngea |
Fuente: Macaya et al.4
Punción lumbar
Realizaremos una punción lumbar (tras comprobar que no hay ninguna de las contraindicaciones de la Tabla 2) cuando sospechemos infección del sistema nervioso (meningitis y encefalitis infecciosas), metástasis leptomeníngeas, hemorragia subaracnoidea con TC normal o cuando precisemos descartar una hipertensión intracraneal idiopática o hipotensión de líquido cefalorraquídeo con RM normal5.
Tabla 2. Contraindicaciones para la realización de la punción lumbar
| Contraindicación | Precauciones antes de realizar la punción lumbar |
| Sospecha de una masa cerebral | Realizar TC o RM cuando hay alteración del nivel de conciencia, déficit neurológico focal o papiledema. |
| Coagulopatía | La cifra de plaquetas debe ser superior a 50 000 y el cociente internacional normalizado (INR), menor de 1,5.
Si el paciente recibe tratamiento profiláctico con heparina de bajo peso molecular deben transcurrir al menos 12 h desde la última inyección de heparina subcutánea, y 24 h si el paciente está recibiendo dosis más altas (1 mg/kg/12 h o 1,5 mg/kg/día de enoxaparina) |
| Infección en la zona de punción |
Fuente: Moisset X et al5
Otras pruebas diagnósticas
Otras pruebas de imagen, como la radiografía simple de cráneo o el electroencefalograma (EEG), son de menor utilidad en el diagnóstico de la cefalea. No obstante, en casos de mastoiditis y sinusitis, malformaciones óseas de la charnela craneocervical o enfermedad de Paget, la radiografía simple de cráneo puede ser de utilidad5.
Por su parte, el EEG puede estar indicado en los casos de cefaleas de corta duración, cefaleas asociadas a síntomas focales atípicos del aura de la migraña, episodios sugestivos de complicaciones del aura o auras con disminución del nivel de conciencia o confusión, trastorno afectivo, comportamiento extraño, alteración de la percepción sensorial o del lenguaje y ante la sospecha de un síndrome HaNDL (síndrome de cefalea transitoria y déficits neurológicos con linfocitosis de líquido cefalorraquídeo)5.
Señales de alarma y diagnóstico diferencial de las cefaleas
Durante la evaluación de un paciente con cefalea podemos detectar una serie de síntomas y signos que funcionan como señales de alarma y nos advierten de la posible existencia de una enfermedad subyacente grave. Además, detectar estas señales resulta fundamental a la hora de hacer el diagnóstico diferencial y distinguir entre cefaleas primarias y cefaleas secundarias4,7. Las señales de alarma en un paciente con cefalea7 y los principales diagnósticos diferenciales asociados a ellas se muestran en la Tabla 34,7,8.
Tabla 3. Señales de alarma y principales diagnósticos diferenciales de las cefaleas
| Señales de alarma7 | Principales diagnósticos diferenciales4,7,8 |
| Señales relacionadas con las características del paciente | |
| Edad >50 años | Mayor riesgo de cefaleas secundarias, especialmente de arteritis de la temporal. |
| Embarazo | Preeclampsia y eclampsia como causas más comunes de cefalea secundaria en el último trimestre del embarazo.
Otros: trombosis venosas intracraneales y síndrome de vasoconstricción cerebral reversible. |
| Enfermedades sistémicas: neoplasias, infección por el virus de inmunodeficiencia humana (VIH) o inmunodeprimidos, anticoagulados o con problemas hematológicos | En pacientes oncológicos e inmunodeprimidos, valorar infecciones o el riesgo de metástasis parenquimatosas o leptomeníngeas.
En pacientes anticoagulados, descartar hematoma subdural. |
| Señales relacionadas con las características de la cefalea | |
| Cefalea con disfunción neurológica focal o del estado mental | Valorar la posibilidad de un ictus. |
| Cefalea intensa de inicio súbito «en trueno», con o sin cambios en el estado neurológico | Hemorragia subaracnoidea y síndrome de vasoconstricción cerebral reversible.
Menos frecuentes: meningitis, trombosis venosa cerebral, disección arterial cervical, sinusitis complicada, crisis hipertensiva, hemorragia intracerebral, ictus isquémico, hipotensión intracraneal espontánea o hematoma subdural. |
| Cefalea y fiebre | Procesos infecciosos, hemorragia subaracnoidea. |
| Cefalea con síncope o vómitos al inicio del dolor | Hipertensión intracraneal, lesiones ocupantes de espacio. |
| Cefalea y trastornos visuales, incluido papiledema | Hipertensión intracraneal, trombosis de senos.
Otras: lesiones ocupantes de espacio, enfermedad leptomeníngea, etc. |
| Cefalea de inicio reciente que empeora progresivamente | Lesiones ocupantes de espacio, neoplasias. |
| Cefalea refractaria a tratamiento habitual | Trombosis de senos venosos cerebrales, infecciones. |
| Cefalea persistente de novo | Cefalea por hipertensión o por hipotensión del líquido cefalorraquídeo; traumatismo craneoencefálico; cefalea cervicógena; disfunción temporomandibular; cefalea por tumores cerebrales o por causas infecciosas, vasculares arteriales o venosas; cefaleas vasculíticas (arteritis de células gigantes)
|
| Cefalea con dolor estrictamente unilateral | Cefalea cervicógena, cefalea postraumática.
Menos frecuente: neoplasia intracraneal, disección arterial cervical, arteritis de células gigantes, trombosis del seno venoso cerebral9 |
| Cefalea que aparece durante el sueño | En la mayoría de los casos, la cefalea será primaria si este es el único dato, por lo que es imprescindible una exquisita anamnesis y exploración |
| Cambios en las características de una cefalea primaria previa sin motivo aparente | Neoplasias, hipertensión intracraneal idiopática |
Fuentes: adaptado de varias fuentes (ver dentro de la tabla)
¿Cuándo hay que derivar a un segundo nivel?
Una vez valorado el paciente con cefalea, es preciso conocer en qué casos es necesario derivar al paciente, a qué tipo de servicio y con qué urgencia4,7. Derivaremos de forma ordinaria a la consulta de Neurología a los pacientes con:
- Dificultad para establecer un diagnóstico correcto (sin criterios ICHD de cefalea primaria).
- Cefalea previa y cambios no aclarados en sus características.
- Cefalea y abuso de analgesia.
- Cefalea unilateral asociada o no a síntomas autonómicos y/o trigeminales.
- Cefalea asociada a tos, actividad sexual o ejercicio físico después de TC/angio-TC normal.
- Cefalea episódica en relación con el sueño.
- Neuralgias faciales y craneales.
- Cefalea que afecta las actividades de la vida diaria.
- Cefalea primaria sin respuesta a tratamiento convencional (sintomático y/o preventivo).
- Primer episodio de migraña con aura.
- En relación con migraña diagnosticada:
- Mal control
- Migraña crónica
- Aura prolongada o atípica
Del mismo modo, requerirán derivación preferente aquellos pacientes con cefaleas trigeminoautonómicas en fase activa, aquellos en los que sospechamos cefalea secundaria no subsidiaria de ingreso o los casos de neuralgias faciales ya estudiadas con mala respuesta al tratamiento médico4,7.
Será preciso derivar a un servicio de urgencias hospitalario a los pacientes con cefaleas con claras señales de alarma4,6,7 en los que sospechemos procesos vasculares agudos (ictus, hemorragia subaracnoidea…), lesión ocupante de espacio cerebral, meningitis, estatus migrañoso o arteritis de la temporal.
En el caso de las cefaleas secundarias, el ingreso hospitalario está indicado cuando sea necesario completar estudios o realizar tratamientos que solo puedan hacerse en el hospital; cuando coexistan enfermedades médicas, quirúrgicas o psiquiátricas que compliquen el manejo del paciente; o cuando no haya respuesta ambulatoria al tratamiento10.
Los criterios de ingreso hospitalario de pacientes con cefaleas primarias se recogen en el Cuadro 2.
Cuadro 2. Criterios de ingreso hospitalario de pacientes con cefaleas primarias
| Estado migrañoso refractario (>72 h) a tratamiento en el ámbito de urgencias o una crisis migrañosa (<72 h) que sea incapacitante y no responda al tratamiento en urgencias |
| Deshidratación importante, desequilibrio hidroelectrolítico, presencia de vómitos o diarrea continuados, signos vitales inestables o pacientes que requieran de forma transitoria tratamiento parenteral frecuente |
| Migraña con pleocitosis |
| Migraña hemipléjica, especialmente primer episodio o episodio no resuelto en urgencias |
| Migraña complicada con sospecha de ictus, con aura prolongada o atípica, especialmente en el primer episodio |
| Trastorno médico, quirúrgico o psiquiátrico que complique el manejo del paciente |
| Cefalea en racimos o trigémino-autonómica con mala respuesta al tratamiento ambulatorio |
Fuente: Casado Naranjo I, et al10
Migraña
La edad de inicio se sitúa entre los 15 y 30 años, afecta a personas de edades comprendidas entre los 22 y 55 años y es excepcional durante la senectud7.
La migraña tiene una alta prevalencia: ocupa el tercer trastorno más prevalente del mundo1 y en España se sitúa en torno al 12 %7. Además, la migraña conlleva un enorme impacto socioeconómico y personal, ya que supone la tercera causa mundial de discapacidad tanto en hombres como en mujeres menores de 50 años1.
Clasificación de las migrañas
La clasificación de las migrañas según la IHS se muestra en el Cuadro 31.
Cuadro 3. Clasificación de las migrañas propuesta por la IHS
| 1.1 Migraña sin aura |
| 1.2 Migraña con aura |
|
1.2.1 Migraña con aura típica 1.2.1.1 Aura típica con cefalea 1.2.1.2 Aura típica sin cefalea 1.2.2 Migraña con aura del tronco del encéfalo 1.2.3 Migraña hemipléjica 1.2.3.1 Migraña hemipléjica familiar (MHF) 1.2.3.1.1 Migraña hemipléjica familiar de tipo I (MHF-I) 1.2.3.1.2 Migraña hemipléjica familiar de tipo II (MHF-II) 1.2.3.1.3 Migraña hemipléjica familiar de tipo III (MHF-III) 1.2.3.1.4 Migraña hemipléjica familiar, otros loci 1.2.3.2 Migraña hemipléjica esporádica (MHE) 1.2.4 Migraña retiniana |
| 1.3 Migraña crónica |
| 1.4 Complicaciones de la migraña |
|
1.4.1 Estado migrañoso 1.4.2 Aura persistente sin infarto 1.4.3 Infarto migrañoso 1.4.4 Crisis epiléptica desencadenada por aura migrañosa |
| 1.5 Migraña probable |
|
1.5.1 Migraña sin aura probable 1.5.2 Migraña con aura probable |
| 1.6 Síndromes episódicos que pueden asociarse a la migraña |
| 1.6.1 Trastorno gastrointestinal recurrente |
| 1.6.1.1 Síndrome de vómitos cíclicos |
| 1.6.1.2 Migraña abdominal |
| 1.6.2 Vértigo paroxístico benigno |
| 1.6.3 Tortícolis paroxística benigna |
Fuente: International Headache Society (IHS)1
La migraña se clasifica en migraña sin aura (síndrome clínico caracterizado por cefalea con características específicas y síntomas asociados) y migraña con aura (caracterizada por síntomas neurológicos focales transitorios que suelen preceder o, en ocasiones, acompañar a la cefalea). Ambos tipos pueden cursar de forma episódica (hasta 14 episodios al mes) o crónica (≥15 episodios al mes)11.
Por «estado migrañoso» entendemos una crisis de migraña debilitante que se prolonga durante más de 72 horas1.
Manifestaciones clínicas típicas y criterios diagnósticos
La migraña es una entidad crónica que cursa en forma de crisis o ataques, y los síntomas pueden ser diferentes entre los pacientes e incluso cambiantes en un mismo paciente. Las crisis a menudo se desencadenan por estímulos externos de diferente naturaleza, como7,11:
- Factores psicológicos: estrés emocional, periodo posestrés, ansiedad, depresión.
- Factores hormonales: premenstruación o menstruación, ovulación, anovulatorios, tratamiento hormonal sustitutivo.
- Factores ambientales: cambios de presión atmosférica, estímulos visuales, olores, altitud elevada.
- Sueño: exceso o falta de sueño.
- Dietéticos: ayuno prolongado, transgresiones dietéticas.
- Alimentos: ricos en glutamato, alcohol (vino tinto, muy típico), cítricos, chocolate, alimentos fermentados o procesados.
- Otros: exceso de ejercicio físico o, por el contrario, poco ejercicio; trauma craneal; fatiga; cervicalgia.
Migraña episódica
Si bien los pacientes pueden sufrir crisis de migraña sin aura, con aura o con y sin aura, en las crisis de migraña se pueden diferenciar 4 fases1,7:
- Fase prodrómica: Hasta el 80 % de los pacientes presentan pródromos, que tienen lugar horas o días antes del inicio de la cefalea1,7. Los síntomas más frecuentes suelen ser ansiedad, irritabilidad, fonofobia, tristeza y bostezos repetidos. Otros síntomas menos frecuentes son torpeza mental, alteraciones gastrointestinales, hiperfagia o alteración del ritmo urinario7.
- Aura: 1 de cada 4 pacientes con migraña experimenta esta fase, que consiste en déficits neurológicos con una duración que oscila entre los 5 y los 60 minutos previos a la cefalea. Tras el cese, puede haber un intervalo máximo de 1 hora hasta el inicio de la cefalea. El tipo de aura más frecuente es el aura visual (escotoma en zigzag), que se observa en el 99 % de los pacientes con aura, aunque también puede ser de tipo sensitivo (hemihipoestesia, hormigueos, entumecimiento), de habla o lenguaje, motor, troncoencefálico o de tipo retiniano1.
- Fase de cefalea (migraña).
- Fase de resolución: Esta fase se observa hasta en el 80 % de los pacientes y ocurre tras la desaparición del dolor, aunque algunos pacientes la experimentan tras dormirse o tras vomitar7. Los síntomas resolutorios incluyen hiperactividad o hipoactividad, depresión, avidez por determinados alimentos, bostezos repetidos, astenia y dolor o rigidez cervical, y pueden mantenerse hasta 48 horas1.
El diagnóstico del paciente con migraña se basa en la anamnesis, ya que en la mayoría de las cefaleas primarias y muchas de las secundarias la exploración clínica es normal o anodina7. Los criterios diagnósticos específicos para el diagnóstico de la migraña sin y con aura se describen en los Cuadros 4 y 5.
Cuadro 4. Criterios diagnósticos de la migraña sin aura
| Criterios diagnósticos de la migraña SIN aura |
| A. Al menos cinco crisis que cumplen los criterios B-D.
B. Episodios de cefalea de 4-72 horas de duración (no tratados o tratados sin éxito). C. La cefalea presenta al menos dos de las siguientes cuatro características: 1. Localización unilateral. 2. Carácter pulsátil. 3. Dolor de intensidad moderada o grave. 4. Empeora con o impide llevar a cabo la actividad física habitual (p. ej., andar o subir escaleras). D. Al menos uno de los siguientes síntomas durante la cefalea: 1. Náuseas y/o vómitos. 2. Fotofobia y fonofobia. E. No atribuible a otro diagnóstico de la ICHD-III. |
Fuente: International Headache Society (IHS)1
Cuadro 5. Criterios diagnósticos de la migraña con aura
| Criterios diagnósticos de la migraña CON aura |
| A. Al menos cinco crisis que cumplen los criterios B y C.
B. Uno o más de los siguientes síntomas de aura completamente reversibles: 1. Visuales. 2. Sensitivos. 3. De habla o lenguaje. 4. Motores. 5. Troncoencefálicos. 6. Retinianos. C. Al menos tres de las siguientes seis características: 1. Propagación gradual de al menos uno de los síntomas de aura durante un período ≥5 min. 2. Se suceden dos o más síntomas de aura. 3. Cada síntoma de aura tiene una duración de 5-60 minutos. 4. Al menos uno de los síntomas de aura es unilateral. 5. Al menos uno de los síntomas de aura es positivo. 6. El aura está acompañada de una cefalea o seguida de una cefalea en los siguientes 60 minutos. D. No atribuible a otro diagnóstico de la ICHD-III. |
Fuente: International Headache Society (IHS)1
Las pruebas de imagen se recomiendan en los siguientes casos7:
- tras un primer episodio de migraña con aura de cualquier tipo;
- si hay cambios no explicados en la frecuencia o intensidad de las crisis;
- crisis de migraña con aura con manifestaciones focales no cambiantes en lateralidad ni en expresividad clínica;
- si la migraña cursa con aura prolongada o se asocia a síncope;
- en los casos en los que el paciente sufre ansiedad o hipocondriasis.
Migraña crónica
La migraña se clasifica como crónica cuando tiene una duración de 15 días o más al mes, al menos durante 3 meses. De estos, 8 días o más tienen características de migraña. El uso excesivo de medicación sintomática no excluye el diagnóstico de migraña crónica7. Sus criterios diagnósticos se muestran en el Cuadro 6.
Cuadro 6. Criterios diagnósticos de la migraña crónica
| Criterios diagnósticos de la migraña crónica |
| A. Cefalea (similar a la migraña o a la cefalea de tipo tensional) que cumple los criterios B y C y que ocurre 15 días o más al mes durante >3 meses.
B. Ocurre en un paciente que ha tenido al menos cinco ataques que cumplen los criterios B a D de la migraña sin aura (cuadro 4) y/o los criterios B y C de la migraña con aura (cuadro 5). C. Al menos 8 días al mes durante >3 meses cumple cualquiera de los siguientes: 1. Criterios C y D de la migraña sin aura (cuadro 4) 2. Criterios B y C de la migraña con aura (cuadro 5) 3. Cuando aparece, el paciente cree que es migraña, y la crisis se alivia con un triptán o un derivado de la ergotamina. D. No se explica mejor por otro diagnóstico ICHD-III. |
Fuente: International Headache Society1
La migraña crónica se considera una evolución de la migraña episódica: el 3 % de los pacientes con migraña episódica evolucionan a migraña crónica cada año. Esta evolución suele suceder en forma de aumento progresivo de la frecuencia de las crisis, aunque a veces se da de forma abrupta7.
Se han identificado diversos factores que aumentan el riesgo de cronificación de la migraña episódica, como la edad avanzada o el sexo femenino. Algunos de estos factores son modificables y la actuación sobre ellos puede cambiar la evolución de la migraña crónica7:
- Ansiedad, depresión, estrés
- Trastornos del ritmo del sueño, síndrome de apnea del sueño, roncopatía
- Abuso de medicación (opiáceos) o cafeína
- Obesidad
- Elevada frecuencia de crisis
- Poca eficacia del tratamiento de la migraña aguda
- Hipertensión intracraneal idiopática sin papiledema
Tratamiento
Tratamiento de la migraña
El tratamiento de la migraña se divide en medidas generales, tratamiento de las crisis y tratamiento preventivo.
Medidas terapéuticas generales
Es importante identificar y suprimir, en la medida de lo posible, los factores desencadenantes de las crisis, así como instruir a los pacientes sobre el uso adecuado de la medicación y prevenir su uso excesivo. Se debe advertir a todos los pacientes del riesgo de desarrollar cefalea secundaria al uso excesivo de fármacos para el tratamiento agudo de la migraña8.
Además, durante el ataque de migraña, se debe recomendar al paciente que descanse en una habitación oscura y tranquila y asegure la reposición de líquidos5.
Tratamiento farmacológico de las crisis de migraña
Las crisis de migraña deben tratarse siempre y de forma rápida. El tratamiento debe estratificarse desde el inicio, eligiéndose el fármaco que menos contraindicaciones tenga según las características y comorbilidad del paciente, y que más se adecúe a la frecuencia y gravedad de las crisis7,8.
De esta forma, cuando las crisis son leves a moderadas, los antiinflamatorios no esteroideos (AINE) son los fármacos de elección11. Aunque algunas guías ponen al mismo nivel a los analgésicos simples7,8, la guía de la Sociedad Española de Neurología (SEN) explica que los analgésicos tienen una utilidad escasa en el tratamiento de la migraña. El metamizol no cuenta con estudios sólidos que lo avalen11.
De los AINE, se recomiendan el ácido acetilsalicílico, el naproxeno sódico, el ibuprofeno (en dosis de 400 mg y, si no es efectiva, de 600 mg), el diclofenaco y el dexketoprofeno trometamol8,11. Sus efectos adversos digestivos son el factor más limitante: hasta el 20 % de los pacientes muestran dispepsia con su consumo, aunque el efecto más grave es la úlcera con hemorragia y perforación. Además, suben la presión arterial, aumentan el riesgo cardiovascular y pueden causar nefropatía11.
El tratamiento debe tomarse tan pronto como el paciente sepa que está empezando la crisis de migraña y se administra una vez, aunque puede repetirse el mismo tratamiento u otro diferente si transcurridas las dos horas no hay una respuesta adecuada8.
Además, en los casos en los que existen náuseas y vómitos, es recomendable asociar fármacos coadyuvantes con acción antiemética/procinética (oral o parenteral). Se deben evitar los opioides y las combinaciones de analgésicos7,11.
La medicación sintomática utilizada con más frecuencia en las crisis de leves a moderadas se muestra en la Tabla 47.
Tabla 4. Medicación sintomática más habitual para las crisis leves a moderadas
| Fármaco | Dosis |
| Analgésicos simples | |
| Paracetamol | 1000 mg oral, rectal o parenteral |
| Metamizol | 500-1000 mg oral o rectal
1000-2000 mg parenteral |
| AINE | |
| Ácido acetilsalicílico | 500-1000 mg oral |
| Naproxeno | 500-1000 mg oral |
| Ibuprofeno | 600-1200 mg oral |
| Diclofenaco | 50-100 mg oral; 100 mg rectal; 75 mg parenteral |
| Dexketoprofeno | 12,5-50 mg oral; 25-50 mg parenteral |
| Ketorolaco | 20-30 mg intramuscular |
| Antieméticos | |
| Metoclopramida | 10 mg oral; 20 mg rectal; 10 mg parenteral |
| Domperidona | 10-30 mg oral; 30-60 mg rectal |
Fuente: Grupo de Estudio de Cefaleas de la Sociedad Andaluza de Neurología (SANCE)7
Para el tratamiento de las crisis moderadas a graves, el tratamiento de elección son los triptanes4,5,7,8. Se trata de fármacos selectivos (agonistas 5-HT1B/1D) con eficacia demostrada en las crisis de migraña por su rapidez de acción y por presentar pocos efectos adversos (mal sabor de boca, molestia nasal, sensación de calor en cara y cuello, y mareos)7. Los triptanes son efectivos tanto sobre la cefalea como sobre otros síntomas de la migraña, como los digestivos, la fonofobia y la fotofobia11.
La Tabla 5 recoge los triptanes disponibles comercializados en España.
Tabla 5. Triptanes comercializados en España
| Formulaciones | Dosis | Dosis máxima/día | |
| Grupo I | |||
|
Sumatriptán |
Comprimidos 50 mg | 50-100 mg | 300 mg |
| Bucodispersable 50 mg | 50-100 mg | 300 mg | |
| Spray nasal 10 y 20 mg | 10-20 mg | 40 mg | |
| Inyección subcutánea 6 mg | 6 mg | 12 mg | |
|
Zolmitriptán |
Comprimidos 2,5 mg | 2,5-5 mg | 10 mg |
| Bucodispersable 2,5 y 5 mg | 2,5-5 mg | 10 mg | |
| Aerosol nasal 5 ng | 5 mg | 10 mg | |
|
Rizatriptán |
Comprimidos 10 mg | 5-10 mg | 20 mg |
| Dispersables 10 mg | 5-10 mg | 20 mg | |
| Almotriptán | Comprimidos 12,5 mg | 12,5 mg | 25 mg |
| Eletriptán | Comprimidos 20 y 40 mg | 20-40 mg | 80 mg |
| Grupo II | |||
| Naratriptán | Comprimidos 2,5 mg | 2,5 mg | 5 mg |
| Frovatriptán | Comprimidos 2,5 mg | 2,5 mg | 5 mg |
Fuente: Grupo de Estudio de Cefaleas de la Sociedad Andaluza de Neurología (SANCE)7
La elección del tipo de triptán debe individualizarse en función de las diferentes propiedades farmacológicas y sus vías de administración. En este sentido, es importante tener en cuenta que los pacientes pueden tener una respuesta variable a triptanes individuales, por lo que vale la pena probar diferentes triptanes si es necesario para encontrar el más efectivo8. Asimismo, un paciente puede no responder en una crisis, pero sí en la siguiente, por lo que se recomienda probar un mismo triptán en 3 ocasiones diferentes antes de descartarlo. Si el primer tratamiento con un triptán es ineficaz a pesar de haberlo tomado al empezar el dolor, se recomienda aumentar la dosis, cambiar de forma galénica o cambiar de triptán11.
El grado de eficacia de los triptanes depende del momento en que se administren12,13, de forma que su eficacia es mayor cuanto más precoz es su uso. Por eso, deben tomarse al inicio del dolor7,11. En las migrañas con aura, la medicación se toma también al inicio del dolor, no del aura14.
Si el paciente no responde, no se debe repetir la dosis. Si el paciente responde, pero la cefalea reaparece, puede tomarse una segunda dosis, sin superar dos tomas en 24 horas14.
En migrañas que se caracterizan por la recurrencia de las crisis, se puede probar con naratriptán o frovatriptán, que tienen un inicio de acción más lento pero una vida media más larga11,15.
En pacientes que vomitan temprano en un ataque de migraña, se deben considerar triptanes nasales y subcutáneos y el uso complementario de antieméticos7,8,11.
A los pacientes que no responden al triptán oral o nasal, debemos ofrecerles medicación de rescate adecuada para esta situación; por ejemplo, el sumatriptán subcutáneo puede ser apropiado8.
Los triptanes no deben utilizarse en pacientes con antecedentes de cardiopatía isquémica o hipertensión no controlada7. En cuanto al uso de asociaciones, en caso de ser necesario, se recomienda combinar un triptan con un AINE14: La asociación más estudiada es el sumatriptán (50-85 mg) con naproxeno (500 mg)8,11.
Actualmente no se aconsejan los fármacos no selectivos, como los ergóticos, para tratar la migraña en los pacientes de novo, ya que tienen riesgo coronario, vascular periférico y de cefalea por abuso. Solo cabe considerar su uso en aquellos pacientes que ya los están utilizando de forma esporádica y con buena eficacia.
Se recomienda evaluar y, si es preciso, modificar el tratamiento sintomático en las revisiones periódicas7.
En cuanto al uso de otras terapias, como las distintas opciones de neuromodulación, disponemos de escasa evidencia sobre su beneficio para el tratamiento de las crisis de migraña7.
Tratamiento preventivo
El tratamiento preventivo tiene como objetivo fundamental reducir la frecuencia de las crisis y hacer que estas sean más leves y, por tanto, más sencillas de manejar. De esta forma, la administración de un tratamiento preventivo está indicado en las siguientes circunstancias7,11:
- Pacientes que sufren más de 3 crisis de migraña al mes.
- Pacientes con crisis de varios días de duración, intensas (por ejemplo, crisis de migraña menstrual) y pobre respuesta al tratamiento sintomático.
- Pacientes que se ven obligados a consumir medicación sintomática 2 o más días a la semana, ya que esta práctica aumenta el riesgo de migraña crónica.
- Fracaso, contraindicaciones, efectos secundarios o abuso de los medicamentos para las crisis.
- Circunstancias especiales, como migraña hemipléjica o ataques con riesgo de lesiones neurológicas permanentes.
- Preferencias del paciente, esto es, deseo de sufrir la menor cantidad de crisis posibles.
La Tabla 6 muestra algunos de los fármacos preventivos de las crisis de migraña. La decisión con respecto a qué medicamento probar primero depende de la evidencia de su efectividad, las comorbilidades del paciente, otros factores de riesgo, las interacciones farmacológicas y las preferencias del paciente8. En mujeres en edad reproductiva, debemos elegir el medicamento más indicado en el embarazo7, garantizando una anticoncepción adecuada mientras se toman terapias preventivas, ya que algunas tienen riesgos de teratogenicidad8.
Tabla 6. Eficacia y efectos adversos de los tratamientos preventivos para la migraña
| Fármaco | Eficacia científica | Efectividad clínica | Efectos adversos | |
| NEUROMODULADORES (Antiepilépticos) | ||||
| Valproato | +++ | +++ | Ocasionales/frecuentes | |
| Topiramato | +++ | +++ | Ocasionales/frecuentes | |
| Antidepresivos | ||||
| Amitriptilina | +++ | +++ | Frecuentes | |
| BLOQUEANTES β | ||||
| Atenolol | ++ | ++ | Infrecuentes/ocasionales | |
| Metoprolol | ++ | +++ | Infrecuentes/ocasionales | |
| Nadolol | + | +++ | Infrecuentes/ocasionales | |
| Propranolol | ++ | +++ | Infrecuentes/ocasionales | |
| Calcioantagonistas | ||||
| Flunaricina | +++ | ? | Ocasionales/frecuentes | |
Fuente: Grupo de Estudio de Cefaleas de la Sociedad Andaluza de Neurología (SANCE)7
Los bloqueantes β (propranolol, nadolol, atenolol y metoprolol) están indicados como primera elección en el tratamiento preventivo de pacientes con episodios de migraña con aura y sin aura, y son especialmente adecuados cuando se asocian síntomas de ansiedad o estrés en pacientes hipertensos y en pacientes migrañosos que, además, presenten temblor esencial o hipertiroidismo7,8. Están contraindicados en casos de insuficiencia cardíaca, bloqueo auriculoventricular de segundo o tercer grado y broncopatías espásticas7.
Los neuromoduladores son los fármacos de elección para el tratamiento de la migraña con aura. El topiramato y el valproato son los más útiles. Se utilizan en las migrañas con y sin aura, en el aura migrañosa sin cefalea y en la migraña con aura del tronco encefálico. La lamotrigina se usa para tratar el aura migrañosa prolongada7. La gabapentina tiene poca evidencia. La zonisamida podría plantease en los pacientes que no toleran el topiramato11.
Los antidepresivos constituyen una segunda línea de tratamiento preventivo, estando indicados en aquellos pacientes con migraña y cefalea tensional o en los que coexisten depresión o ansiedad. La amitriptilina es el antidepresivo de elección. La venlafaxina también ha probado su eficacia7.
De los antagonistas del calcio, solo la flunaricina ha demostrado ser eficaz para prevenir la migraña y es el único que se usa en nuestro medio7,11.
El tratamiento preventivo con AINE se reserva para la migraña menstrual y el infarto migrañoso, para pacientes con crisis graves y frecuentes de migraña mientras el tratamiento preventivo estándar comienza a hacer efecto, y para pacientes con migraña crónica y abuso de analgésicos7.
El lisinopril y, sobre todo, el candesartán son los dos antihipertensivos que han mostrado evidencia en prevenir la migraña. Son una opción en pacientes que no toleran los bloqueantes β11.
Otros tratamientos, como la riboflavina a dosis de 400 mg/día o el magnesio a dosis de 500 mg/día, han presentado en los últimos años resultados positivos en cuanto a la prevención de la migraña7.
La toxina botulínica de tipo A está aprobada para su uso en migraña crónica refractaria (cefalea de 15 días al mes durante al menos 3 meses, con las características de la migraña en, al menos, 8 días por mes de cefalea), pero no en pacientes con migraña episódica. No obstante, podemos plantearnos el uso de este fármaco en pacientes que no responden a los tratamientos convencionales o presentan intolerancia o efectos adversos7.
Actualmente, se están investigando nuevos tratamientos preventivos, como los anticuerpos monoclonales contra el péptido relacionado con el gen de la calcitonina (CGRP), un neuropéptido vasodilatador que modula las señales nociceptivas y que se ha asociado a la fisiopatología de la migraña. Tres de estos anticuerpos (galcanezumab, eptinezumab y fremanezumab) actúan contra el CGRP en sí, y uno (erenumab), contra el receptor de CGRP. El erenumab es el único 100 % humano7. Tanto este como el galcanezumab están ya comercializados en España. Ambos están indicados para la profilaxis de la migraña en adultos con al menos 4 días de migraña al mes16,17.
La Tabla 7 muestra las dosis recomendadas de los diferentes tratamientos preventivos.
Tabla 7. Dosis recomendadas de los tratamientos preventivos para la migraña
| Fármaco | Dosis diarias (mg) | |||
| Mínima eficaz | Recomendada | Máxima | ||
| NEUROMODULADORES (Antiepilépticos) | ||||
| Ácido valproico | 300 | 600 | 1500 | |
| Topiramato | 50 | 100 | 200 | |
| Antidepresivos | ||||
| Amitriptilina | 10 | 25 | 75 | |
| Venlafaxina | 37,5 | 50 | 75 | |
| BLOQUEANTES β | ||||
| Atenolol | 50 | 100 | 200 | |
| Metoprolol | 50 | 100 | 200 | |
| Nadolol | 40 | 60 | 160 | |
| Propranolol | 40 | 60 | 160 | |
| Calcioantagonistas | ||||
| Flunaricina | 2,5 | 5 | 10 | |
| IECA y ARA-II | ||||
| Lisinopril | 5 | 10 | 20 | |
| Candesartán | 8 | 16 | 32 | |
Fuente: Sociedad Española de Neurología11 y Grupo de Estudio de Cefaleas de la Sociedad Andaluza de Neurología (SANCE)7
Una vez seleccionado el fármaco, lo recomendable es iniciar el tratamiento en dosis baja y aumentarla lentamente hasta que se observen efectos terapéuticos, se alcance la dosis máxima del fármaco o los efectos secundarios sean intolerables7. El efecto puede tardar mes y medio en apreciarse, por lo que se recomienda esperar 4-6 semanas como mínimo antes de decidir que un tratamiento preventivo no es eficaz11.
Como norma general, una vez iniciado, el tratamiento ha de mantenerse un mínimo de 3 meses7,8 y un máximo de 9-12 meses, reevaluando el tratamiento periódicamente e implicando al paciente en su atención para maximizar el cumplimiento7,11. La retirada debe ser gradual, a lo largo de 1 mes11.
Por otro lado, se deben evitar los fármacos que interfieren con el tratamiento, el abuso de medicamentos y los fármacos contraindicados, y tener en cuenta comorbilidades de la migraña (ictus, epilepsia, síndrome del colon irritable, síndrome de Raynaud y ciertos trastornos psicológicos como depresión, manía, ansiedad y angustia)7.
Cefalea tensional
La cefalea tensional es la cefalea primaria más frecuente, con una prevalencia mundial del 46 % (12 %-78 %) en adultos7. Es más frecuente en mujeres (1,16:1) y el pico de prevalencia está entre los 30 y los 39 años11.
La causa exacta se desconoce, aunque se sabe que tienen un componente hereditario sobre el que actúan factores ambientales. De estos, el estrés, la falta de sueño y la fatiga son los desencadenantes más frecuentes. Asimismo, la ansiedad y la depresión se asocian con frecuencia a la cefalea tensional crónica, bien como causa, bien como consecuencia del dolor crónico11. Otros desencadenantes son los patrones irregulares de nutrición e hidratación y la deprivación de cafeína7.
Características clínicas y criterios diagnósticos de la cefalea tensional
El dolor de cabeza suele ser bilateral y opresivo (no pulsátil), y no empeora con el esfuerzo físico. Los pacientes lo describen típicamente como un casco o cinta apretada alrededor de la cabeza. La intensidad es leve o moderada (de hecho, si obliga a consultar al Servicio de Urgencias o interfiere sobremanera en las actividades habituales, probablemente no se trate de una cefalea tensional). No obstante, cuando es frecuente o crónica, sí puede dificultar las actividades diarias. Puede existir fotofobia o fonofobia, pero se exige como criterio que no se den a la vez. No se asocia a náuseas ni vómitos importantes. Aparece cuando el paciente está despierto y empeora durante el transcurso del día; es, por tanto, de predominio vespertino. Respeta el descanso nocturno, aunque algunos pacientes pueden despertarse con dolor7,11.
Los Cuadros 7 y 8 muestran los criterios diagnósticos de la cefalea tensional.
Cuadro 7. Criterios diagnósticos de la cefalea tensional episódica
| Criterios diagnósticos de la cefalea tensional infrecuente |
| A. Al menos 10 episodios de cefalea que ocurren de media menos de 1 día al mes (menos de 12 días al año) y que cumplen los criterios B-D.
B. Duración de 30 minutos a 7 días. C. Al menos dos de las siguientes 4 características:
D. Las dos características siguientes:
E. No se explica mejor por otro diagnóstico ICHD-III. |
| Criterios diagnósticos de la cefalea tensional frecuente |
| Igual que la infrecuente, excepto el punto A:
A. Al menos 10 episodios de cefalea que ocurren de media entre 1 y 14 días al mes durante más de 3 meses (en total, entre 12 días y menos de 180 días al año) y que cumplen los criterios B‑D. |
Fuente: International Headache Society (IHS)1
Cuadro 8. Criterios diagnósticos de la cefalea tensional crónica
| Criterios diagnósticos de la cefalea tensional crónica |
| A. La cefalea ocurre de media al menos 15 días al mes durante más de 3 meses (180 días o más al año) y cumple los criterios B-D.
B. Duración de minutos a días, o sin remisión. C. Al menos dos de las siguientes 4 características:
D. Las dos características siguientes:
E. No se explica mejor por otro diagnóstico ICHD-III. |
Fuente: International Headache Society (IHS)1
La cefalea tensional crónica es el resultado de la cronificación de una cefalea tensional espisódica y puede llegar a ser diaria. Este tipo de cefalea se asocia con frecuencia a comorbilidad psiquiátrica y médica (ansiedad, depresión, ideación suicida, migraña sin aura, fibromialgia)11.
Al igual que sucede con el resto de las cefaleas primarias, la anamnesis y la exploración física suelen ser suficientes para diagnosticar la cefalea tensional. La hipersensibilidad pericraneal o presencia de puntos hipersensibles y los puntos gatillo miofasciales son los signos que más se han relacionado con la cefalea tensional, aunque no son exclusivos de este tipo de cefalea11. Deben palparse los músculos frontales, temporales, pterigoideos, maseteros, esternocleidomastoideos, esplenios y trapecios7.
Tratamiento de la cefalea tensional
Se recomienda identificar y corregir factores que pueden desencadenar y agravar el dolor, como el estrés, sueño, fatiga, posturas anómalas, etc.
Dentro de las medidas no farmacológicas, se recomienda la actividad física suave que ejercite los músculos craneocervicales y de la cintura escapular7. Otras terapias con potenciales beneficios terapéuticos son la biorretroalimentación mediante técnicas electromiográficas, la terapia cognitiva-conductual mediante psicólogos terapeutas para el control del estrés y el manejo de la percepción del dolor, la fisioterapia manual multimodal, la acupuntura, las intervenciones de automanejo no farmacológico, educacional o psicológico, así como la punción seca sobre nódulo miofascial palpable7.
En cuanto al tratamiento farmacológico, los AINE y analgésicos simples son efectivos en cuadros episódicos, aunque su beneficio se ve muy limitado en estados crónicos. Los que han probado su eficacia son el ácido acetilsalicílico (500-1000 mg), el ibuprofeno (400 mg) y el paracetamol (1000 mg)7. Al prescribir estos medicamentos, hay que tener cuidado con el riesgo de abuso, para evitar el desarrollo de cefalea por abuso de analgésicos, entidad difícil de tratar11.
Los opiáceos (como tramadol o codeína) y las combinaciones de analgésicos no se recomiendan, por su tendencia a propiciar al sobreuso y la cronificación. Los bloqueos del nervio occipital mayor no han demostrado beneficios y tampoco se recomiendan7.
En cuanto al tratamiento preventivo, el de elección son los antidepresivos tricíclicos, en dosis menores que las necesarias para tratar la depresión. El más utilizado es la amitriptilina, que reduce la frecuencia de la cefalea hasta un 30 %11. Se empieza por 10 o 12,5 mg por la noche (tiene efecto sedante) y se aumenta cada semana hasta 25-75 mg. El efecto aparece en unas 2 semanas. No se debe usar en pacientes con glaucoma, estreñimiento, hipertrofia prostática, deterioro cognitivo o trastornos del ritmo cardíaco. La nortriptilina y la mirtazapina son alternativas a la amitriptilina7.
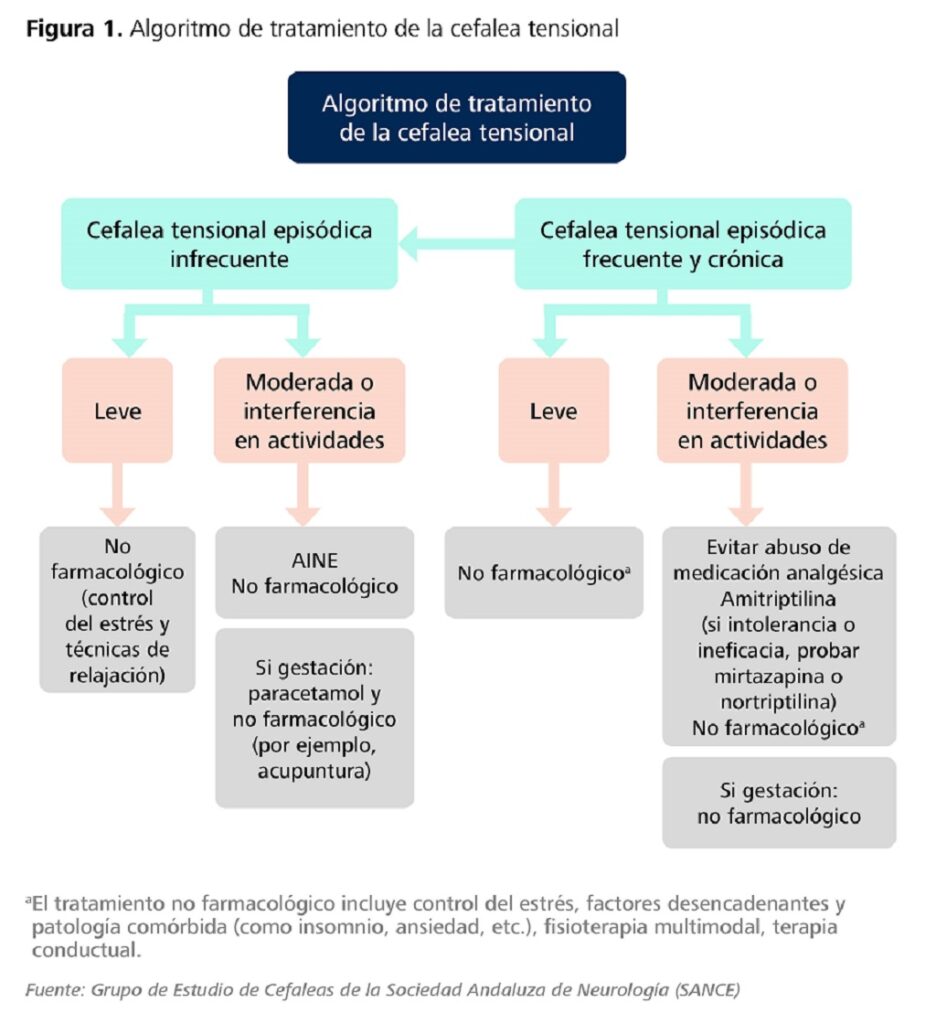
La Figura 1 muestra el algoritmo de tratamiento de la cefalea tensional.
Figura 1. Algoritmo de tratamiento de la cefalea tensional
Fuente: Grupo de Estudio de Cefaleas de la Sociedad Andaluza de Neurología (SANCE)7
Últimas guías publicadas
- Guía oficial de cefaleas 2019, elaborada por el grupo de estudio de cefaleas de la Sociedad Andaluza de Neurología (SANCE):
http://www.saneurologia.org/wp-content/uploads/2019/03/Guia_Cefaleas_san-2019.pdf
González Oria C, Jurado Cobo CM, Viguera Romero J (editores). Guía oficial de cefaleas 2019. Grupo de Estudio de Cefaleas de la Sociedad Andaluza de Neurología (SANCE). 2019; 153 p.
- Ayuda al manejo de los trastornos de cefalea en atención primaria de la European Headache Federation and Lifting the Burden:
http://www.ncbi.nlm.nih.gov/pubmed/31113373
Steiner TJ, Jensen R, Katsarava Z, Linde M, MacGregor EA, Osipova V, et al. Aids to management of headache disorders in primary care (2nd edition): On behalf of the European Headache Federation and Lifting the Burden: The Global Campaign against Headache. J Headache Pain [Internet]. 2019;20(1):57.
- Guía sobre el manejo farmacológico de la migraña, elaborada por la Scottish Intercollegiate Guidelines Network:
Scottish Intercollegiate Guidelines Network. SIGN 155. Pharmacological management of migraine. A national clinical guideline [Internet]. 2018
- Guía de recomendaciones francesas para el manejo de emergencia de las cefaleas, solicitada por la Sociedad Francesa para el Estudio de los Trastornos de Migraña y dolor de cabeza (SFEMC) y la Sociedad Francesa de Neurología (SFN):
http://www.ncbi.nlm.nih.gov/pubmed/27377828
Moisset X, Mawet J, Guegan-Massardier E, Bozzolo E, Gilard V, Tollard E, et al. French Guidelines For the Emergency Management of Headaches. Rev Neurol (Paris) [Internet]. 2016;172(6-7):350-60.
- Guía práctica diagnóstico terapéutica de la Cefalea del adulto y el niño en Urgencias, elaborada por la Sociedad Española de Neurología (SEN):
http://cefaleas.sen.es/pdf/GuiaCefalea-adulto-nino.pdf
Macaya A, Pozo P. Guía práctica diagnóstico terapéutica de la Cefalea del adulto y el niño en Urgencias [Internet]. Guía diagnósticas y terapéuticas de la Sociedad Española de Neurología 2016. 2016.
- Guía sobre cefaleas en mayores de 12 años: diagnóstico y manejo práctico, elaborada por la National Institute for Health and Care Excellence (NICE):
http://www.ncbi.nlm.nih.gov/pubmed/32017486
NICE. Headaches in over 12s: diagnosis and management [Internet]. 2015.
- Guía oficial de práctica clínica sobre cefaleas de la Sociedad Española de Neurología:
http://cefaleas.sen.es/pdf/GUIA_NEURO_2015.pdf
Ezpeleta D, Pozo-Rosich P (editores). Guías diagnósticas y terapéuticas de la Sociedad Española de Neurología. Guía oficial de práctica clínica en cefaleas. Madrid: Editorial Luzán 5; 2015.
Recursos relacionados
- Consulta rápida: Consejos para mejorar la dherencia al tratamiento de la migraña
- Revisión bibliográfica: Adherencia a los triptanes en el ataque agudo de migraña
Recursos en línea y apps para médicos
Existen webs y aplicaciones para dispositivos móviles diseñadas para facilitar el abordaje de las enfermedades neurológicas (entre ellas, las cefaleas) por parte de los profesionales.
Recursos relacionados
- Sección: Webs y apps para médicos
- Blog: Redes sociales para médicos y pacientes
- Blog: Cómo organizar las webs y los contenidos de internet
Webs de neurología y cefaleas para médicos
Sociedad Española de Neurología (SEN)
La Sociedad Española de Neurología (SEN) tiene como objetivo principal promocionar y fomentar el progreso de la neurología. Los miembros pueden ser tanto neurólogos como médicos de otras especialidades con interés en neurología.
Los socios tienen acceso a formación continuada acreditada, noticias, publicaciones, guías y protocolos, y suscripción gratuita a la revista oficial de la SEN (Neurología), y a Neurosciences and History.
Además, la SEN ofrece servicios de ayuda a proyectos científicos en el campo de la neurología, como servicios editoriales o traducciones al inglés.
Esta es la web del Grupo de Estudio de Cefalea de la Sociedad Española de Neurología (GECSEN). Los grupos de estudio son secciones científicas de la SEN cuya finalidad es profundizar en la investigación, asistencia y docencia de los distintos campos de la neurología. Se pueden encontrar guías clínicas, cursos y noticias, entre otros recursos.
Esta web publica la Revista de Neurología, que fomenta y difunde el conocimiento generado en lengua española sobre neurociencia, tanto clínica como experimental. Esta revista se edita en 24 números al año de periodicidad quincenal, y su edición electrónica cuenta con más de 320 000 usuarios registrados y recibe más de 7500 visitas diarias. Forma parte del Journal Citation Report, con un factor de impacto en 2018 de 0,485. La revista es de acceso libre, aunque para descargarla debes registrarte.
Además, en la web encontrarás másteres sobre diversos temas neurológicos.
International Headache Society (IHS)
La International Headache Society (IHS) es una organización profesional cuyo propósito es avanzar en la ciencia, educación y manejo de la cefalea, y promover el conocimiento sobre el dolor de cabeza en todo el mundo.
Muchos de sus recursos (como la revista Cephalalgia) son exclusivos para socios, pero otros —como las guías clínicas— son de acceso libre.
La EHF es una organización sin ánimo de lucro que busca promover la ciencia relacionada con la cefalea y mejorar la atención médica y el tratamiento de los pacientes que la sufren.
En su web encontrarás publicaciones, como la revista The Journal of Headache and Pain y guías clínicas, así como cursos, noticias y otros recursos.
Asociación Madrileña de Neurología
En su página web encontrarás guías clínicas, índices y escalas, criterios diagnósticos y cursos, entre otros recursos de neurología.
Información para pacientes
Descarga en PDF los Consejos para pacientes con cefaleas:
Introducción
El dolor de cabeza o cefalea es un trastorno del sistema nervioso y constituye la forma más común de dolor en el ser humano. Más de la mitad de la población sufre algún tipo de dolor de cabeza y prácticamente todo el mundo ha padecido un episodio de cefalea alguna vez.
La migraña es un tipo de cefalea que afecta al 12 %-15 % de la población y, en mayor medida, a las mujeres. La OMS la considera la octava enfermedad más discapacitante.
¿Qué son la cefalea y la migraña?
La cefalea o dolor de cabeza es un síntoma neurológico consistente en la aparición de dolor o molestias persistentes en la cabeza que pueden llegar a ser incapacitantes. Pueden manifestarse como un dolor intenso, una sensación de pulsación o un dolor leve pero continuo y pueden afectar a uno o ambos lados de la cabeza, aparecer de forma puntual en una región determinada, extenderse desde un punto hacia el resto de la cabeza o ejercer presión en la cabeza.
Los dolores de cabeza o cefaleas se clasifican, esencialmente, en dos grandes grupos: cefaleas primarias y secundarias.
Cefaleas primarias
En las cefaleas primarias, el dolor de cabeza es el principal o único síntoma de la enfermedad. Afectan a personas genéticamente predipuestas y pueden deberse al estrés, los malos hábitos alimentarios, la ingesta de ciertos medicamentos, los cambios de tiempo o el esfuerzo físico. Representan el 90 % de las cefaleas e incluyen la gran mayoría de dolores de cabeza, de los cuales los dos más frecuentes son los siguientes:
Cefalea tensional: es el tipo de dolor de cabeza más frecuente, con una prevalencia en la población del 78 %. Consiste en un dolor opresivo constante, leve o moderado, de unos 30 minutos de duración. Las personas que lo sufren lo definen como si llevaran un peso en la cabeza. Suele estar asociado con la tensión de los músculos de esta zona y, a menudo, surge al final del día, cuando hay estrés o cansancio acumulado.
Migraña: es un trastorno neurológico que se presenta en forma de crisis con dolor de cabeza intenso y pulsátil que dura de 4 horas a 3 días —a excepción de los niños y adolescentes, en los que el dolor puede durar menos— y que pueden acompañarse de lagrimeo, vómitos, hipersensibilidad a los olores, intolerancia a la luz o al sonido, entre otros. La actividad física y el movimiento de la cabeza empeoran el dolor.
Se trata de una enfermedad tres veces más frecuente en mujeres que en hombres, y resulta muy incapacitante para las personas que la sufren. Cuando aparecen más de 15 días de crisis al mes se habla de migraña crónica.
Las migrañas pueden ser con aura y sin aura. El aura es un conjunto de síntomas previos a la aparición del dolor, si bien en algunos casos pueden aparecer durante o tras el mismo. Entre los tipos de aura más frecuentes, destacan el aura visual, en la que aparecen destellos luminosos en el centro del campo de visión; el aura sensitiva, que se manifiesta con un hormigueo en la punta de los dedos de la mano que sube por los brazos hasta alcanzar la comisura de la boca y la lengua; y el aura del lenguaje, en la que hay dificultad para comprender el lenguaje o articular palabras.
Asimismo, existe la migraña menstrual, relacionada con la bajada brusca de los niveles de estrógenos que suele tener lugar antes de la menstruación.
La migraña aparece por causas genéticas y ambientales. Algunas familias son propensas a sufrirla y la genética también influye en la aparición de un tipo de migraña u otro. Por otro lado, factores psicológicos como el estrés, la ansiedad y la depresión, así como los malos hábitos del sueño (dormir mucho o poco) o dietéticos (por ejemplo, saltarse comidas o no beber suficiente agua) pueden desencadenar crisis de migraña. De entre los alimentos que favorecen la aparición de migraña, destacan el chocolate, los cítricos, las carnes que contienen nitritos (tocino y embutidos), el alcohol (vino tinto), el queso curado, el pescado ahumado y, en general, los alimentos procesados, fermentados, adobados o marinados, así como los que contienen glutamato monosódico o aspartamo.
Otros factores que pueden precipitar una crisis de migraña son los cambios hormonales (menstruación u ovulación), determinados fármacos, los cambios bruscos en la actividad física, los cambios de tiempo o de presión atmosférica, los estímulos visuales y los olores y ruidos fuertes.
Cefaleas secundarias
En este caso, el dolor de cabeza es un síntoma causado por otra enfermedad, como puede ser una infección. Representan menos del 10 % de las cefaleas.
Neuralgias
Aparte de las cefaleas primarias y secundarias, existen otros tipos de dolor localizados también en la cabeza, como algunas neuralgias, en las que el dolor sigue el trayecto de un nervio y sus ramificaciones.
¿Cómo puedo prevenir el dolor de cabeza?
Come sano: Las frutas, vegetales y cereales integrales pueden darte más energía y ayudarte a controlar el estrés.
Abandona los malos hábitos: Deja de fumar y reduce la cafeína y el alcohol.
Evita el estrés: Simplifica tu vida (prioriza las actividades que debes hacer y di no a las que puedas omitir), organiza tu día a día para anticipar los desafíos, utiliza técnicas de relajación y toma un descanso si te sientes abrumado.
Haz ejercicio físico moderado: Practícalo con regularidad y comiénzalo con un precalentamiento lento. El ejercicio intenso y repentino puede provocar dolores de cabeza. Un fisioterapeuta podrá indicarte ejercicios de estiramiento y reeducación postural.
Duerme bien: El estrés puede afectar al sueño y, a su vez, la falta de sueño somete al cuerpo a estrés, desencadenando hormonas de estrés, como la adrenalina o el cortisol.
Evita los desencadenantes de la migraña: En la medida de lo posible, evita los factores que pueden provocar crisis de migraña, como el estrés, el exceso o la falta de sueño y la deshidratación. Si detectas algún alimento concreto que te provoca migraña, elimínalo de tu dieta.
¿Cómo se trata el dolor de cabeza?
Además de las medidas no farmacológicas antes mencionadas, existen medicamentos para prevenir y tratar el dolor de cabeza.
En los episodios de dolor agudo, tu médico te indicará un tratamiento para disminuir el dolor, que puede consistir en analgésicos (p. ej., paracetamol) o antiinflamatorios (p. ej., ibuprofeno), entre otras alternativas. Existen también medicamentos específicos para tratar las crisis de la migraña. Sea cual sea el medicamento que te prescriban, es importante tomarlo al inicio del dolor, cuando todavía es leve, ya que así la eficacia es mayor.
Asimismo, puede recomendarte un tratamiento farmacológico preventivo, con el fin de prevenir la aparición del dolor de cabeza y reducir su intensidad.
Para ayudar a tu médico a elegir el tratamiento más adecuado para ti, puedes elaborar un diario de síntomas donde, cada vez que aparezca el dolor, anotarás la fecha y hora de aparición, qué has comido y bebido en las últimas 24 horas, cuándo y cuánto has dormido, qué estabas haciendo justo antes y cómo estabas (estresado, relajado…), así como la duración del episodio doloroso y qué has hecho para detenerlo.
Recursos en PDF para los pacientes
- Calendario de cefaleas
Almirallmed - Consejos para jóvenes con migraña
Almirallmed - Consejos para adultos con migraña
Almirallmed - Consejos para adultos mayores con migraña
Almirallmed - Aprendiendo a conocer y manejar la migraña crónica
Ministerio de Sanidad, Servicios Sociales e Igualdad, e Instituto Aragonés de Ciencias de la Salud
Recursos en línea y apps para pacientes
El consejo del médico puede completarse recomendando webs y apps que sirvan a los pacientes para conocer mejor su enfermedad y para apoyarlos en el cambio de los hábitos de vida y en la correcta toma del tratamiento.
Recursos relacionados
- Sección: Webs y apps para pacientes
- Blog: ¿Cómo usar las redes sociales para comunicarte con los pacientes?
Webs de cefaleas para pacientes
Esta web está avalada por la Sociedad Española de Neurología y por la Fundación del Cerebro, y sigue los principios del código HONcode.
Aparte de explicar los tipos de dolor de cabeza —incluidas las causas, el diagnóstico y el tratamiento—, tiene una interesante sección llamada «Vivir con dolor de cabeza», llena de consejos prácticos e información relevante para situaciones concretas, así como un calendario de cefaleas. Para acceder a esta sección hay que registrarse, pero es gratuito.
En la sección «Investigación», explica los ensayos clínicos en marcha y las tendencias en investigación.
Una web muy completa, escrita en lenguaje sencillo, para recomendar a los pacientes con cefalea.
La página de MedlinePlus está producida por la Biblioteca Nacional de Medicina de Estados Unidos y está dirigida a pacientes, familiares y amigos. Tiene dos versiones, una en inglés y otra en español. En la pestaña «Temas de salud» se pueden encontrar recursos para la migraña.
Asociación Española de Migraña y Cefalea (AEMICE)
En la página oficial de la Asociación Española de Migraña y Cefalea (AEMICE) se pueden encontrar varios recursos para el paciente:
- Presentación de los tipos de cefalea y sus síntomas.
- Consejos prácticos como, por ejemplo, cómo evitar los ataques de migraña mientras trabajamos o qué hay que anotar cada vez que sucede una crisis.
- Presentación de tratamientos complementarios a los medicamentos.
Apps de cefaleas para pacientes
Migraine Buddy
En 2019 destacó como la mejor app para personas con migraña. Dispone de un diario para anotar los ataques de migraña, junto con los posibles desencadenantes, síntomas o medicación, entre otros factores. Permite también compartir experiencias con otras personas con migraña.
Tiene una interfaz muy agradable y es fácil de usar. Se puede generar un informe en formato PDF para entregar al médico.
Disponible en español para dispositivos Android y Apple.
Bibliografía
- Olesen J. Headache Classification Committee of the International Headache Society (IHS). The International Classification of Headache Disorders, 3rd edition. Cephalalgia [Internet]. 2018 [consultado 6 abr 2020];38(1):1-211. Disponible en: http://journals.sagepub.com/doi/10.1177/0333102417738202
- World Health Organization (WHO). Headaches [Internet]. Fact sheet. 2016 [consultado 13 abr 2020]. Disponible en: https://www.who.int/es/news-room/fact-sheets/detail/headache-disorders
- Steiner TJ, Jensen R, Katsarava Z, Linde M, MacGregor EA, Osipova V, et al. Aids to management of headache disorders in primary care (2nd edition): On behalf of the European Headache Federation and Lifting the Burden: The Global Campaign against Headache. J Headache Pain [Internet]. 2019 [consultado 6 abr 2020];20(1):57. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/31113373
- Macaya A, Pozo P. Guía práctica diagnóstico terapéutica de la Cefalea del adulto y el niño en Urgencias [Internet]. Guía diagnósticas y terapéuticas de la Sociedad Española de Neurología 2016. 2016 [consultado 6 abr 2020]. http://cefaleas.sen.es/pdf/GuiaCefalea-adulto-nino.pdf
- Moisset X, Mawet J, Guegan-Massardier E, Bozzolo E, Gilard V, Tollard E, et al. French Guidelines For the Emergency Management of Headaches. Rev Neurol (Paris) [Internet]. 2016 [consultado 6 abr 2020];172(6-7):350-60. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/27377828
- Becker WJ, Findlay T, Moga C, Scott NA, Harstall C, Taenzer P. Guideline for primary care management of headache in adults. Can Fam Physician [Internet]. 2015 [consultado 14 abr 2020];61(8):670-9. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/26273080
- González Oria C, Jurado Cobo CM, Viguera Romero J (editores). Guía oficial de cefaleas 2019. Grupo de Estudio de Cefaleas de la Sociedad Andaluza de Neurología (SANCE). 2019; 153 pp. Disponible en: http://www.saneurologia.org/wp-content/uploads/2019/03/Guia_Cefaleas_san-2019.pdf
- Scottish Intercollegiate Guidelines Network. SIGN 155. Pharmacological management of migraine. A national clinical guideline [Internet]. 2018 [consultado 6 abr 2020]. Disponible en: https://www.sign.ac.uk/media/2077/sign-155-migraine-2023-update-v3.pdf
- Prakash S, Rathore C, Makwana P, Dave A. A Cross-Sectional Clinic-Based Study in Patients With Side-Locked Unilateral Headache and Facial Pain. Headache. 2016;56(7):1183-93.
- Casado Naranjo I (coord.). Guía para el diagnóstico y tratamiento de las cefaleas. Sociedad Extremeña de Neurología y Sociedad Extremeña de Medicina de Familia y Comunitaria. Extremadura; 2015. Disponible en: http://www.areasaludbadajoz.com/images/datos/elibros/guia_cefaleas.pdf
- Ezpeleta D, Pozo-Rosich P, editores. Guías diagnósticas y terapéuticas de la Sociedad Española de Neurología. Guía oficial de práctica clínica en cefaleas. Madrid: Editorial Luzán 5; 2015. Disponible en: http://cefaleas.sen.es/pdf/GUIA_NEURO_2015.pdf
- Pascual J, Cabarrocas X. Within-patient early versus delayed treatment of migraine attacks with almotriptan: The sooner the better. Headache. 2002;42(1):28-31.
- Winner P, Mannix LK, Putnam DG, McNeal S, Kwong J, O’Quinn S, et al. Pain-free results with sumatriptan taken at the first sign of migraine pain: Randomized, double-blind, placebo-controlled studies. Mayo Clin Proc. 2003;78(10):1214-22.
- Agirrezabala JR, et al. Tratamiento de la migraña. INFAC. 2018;26(9). Disponible en: https://www.euskadi.eus/contenidos/informacion/cevime_infac_2018/es_def/adjuntos/INFAC_Vol_26_9_tratamiento%20migra%C3%B1a.pdf
- Ong JJY, De Felice M. Migraine treatment: current acute medications and their potential mechanisms of action. Neurotherapeutics. 2018;15(2):274-90. Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/29235068
- Aimovig®. Ficha técnica. Julio 2018. Agencia Española de Medicamentos y Productos Sanitarios. Centro de Información del Medicamento. Disponible en: https://cima.aemps.es/cima/publico/detalle.html?nregistro=1181293001
- Emgality®. Ficha técnica. Noviembre 2018. Agencia Española de Medicamentos y Productos Sanitarios. Centro de Información del Medicamento. Disponible en: https://cima.aemps.es/cima/publico/detalle.html?nregistro=1181330003