Puntos clave
|
Introducción
Las uñas protegen la falange distal de los dedos, ayudan a manipular los objetos pequeños, favorecen la sensibilidad táctil, permiten rascarse y mejoran la estética de las manos2,8. En consecuencia, las alteraciones ungueales no son solo un problema estético, sino que afectan a la función de las uñas y pueden causar incapacidad3.
Evaluación de las uñas
Durante la anamnesis, se debe preguntar al paciente por el momento en el que apareció la afección, el empleo, las aficiones, los hábitos de cuidado de las uñas, la exposición tópica a sustancias irritantes, los antecedentes médicos, los tratamientos previos y los antecedentes familiares de enfermedades de las uñas2,9.
Antes de examinar las uñas, se deben eliminar los pintauñas, los esmaltes o cualquier otro producto tópico que interfiera en la evaluación. Se puede utilizar acetona o alcohol para limpiar la superficie de la uña, eliminar las sustancias adheridas y reducir el reflejo de la luz2.
Las uñas deben examinarse con una iluminación adecuada que no deslumbre ni genere reflejos —preferentemente luz natural— y con dispositivos de aumento2.
Durante la exploración, los dedos deben estar relajados y no se debe aplicar presión, ya que cualquier alteración hemodinámica puede afectar al aspecto de la uña. La transiluminación de la falange distal puede ayudar a detectar algunas anomalías. Se deben evaluar los cambios de textura, coloración y grosor, así como los desprendimientos de las uñas2.
En función de la afección, se pueden necesitar pruebas complementarias (cultivo, estudio histológico, biopsia o pruebas de imagen) para confirmar el diagnóstico1.
Principales alteraciones de las uñas
Existen numerosas alteraciones de las uñas, incluidas las asociadas a las dermatosis (como la psoriasis, la alopecia areata, el liquen plano o el eccema), las infecciones (fúngicas, bacterianas o virales), los tumores benignos o malignos y las afecciones mecánicas (como la onicotilomanía o las distrofias por microtraumatismos). Además, las alteraciones de las uñas pueden producirse como consecuencia del uso de ciertos medicamentos o ser manifestaciones de otras enfermedades sistémicas1. A continuación, se detallan las alteraciones ungueales más relevantes.
Dermatosis con afectación ungueal
Psoriasis ungueal
La psoriasis es una enfermedad inflamatoria de la piel que afecta a las uñas en el 50 %-70 % de los pacientes. La psoriasis ungueal se asocia con mayor gravedad de la psoriasis y es un factor de riesgo de artritis psoriásica3.
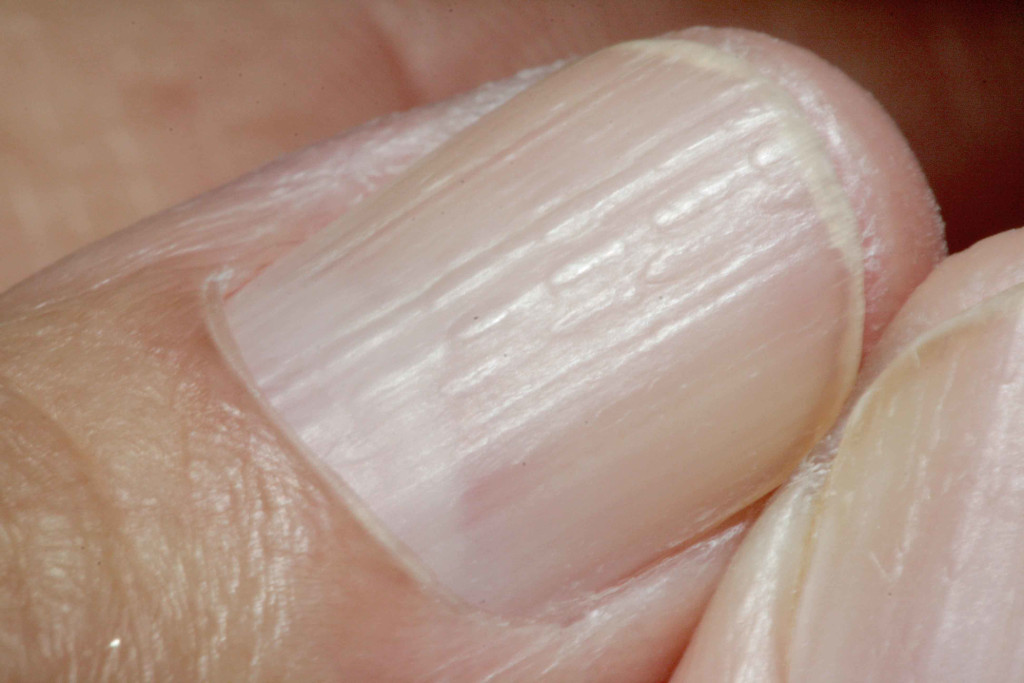
La psoriasis ungueal afecta a las uñas de las manos más que a las de los pies (Figura 1)3.
Figura 1. Psoriasis ungueal
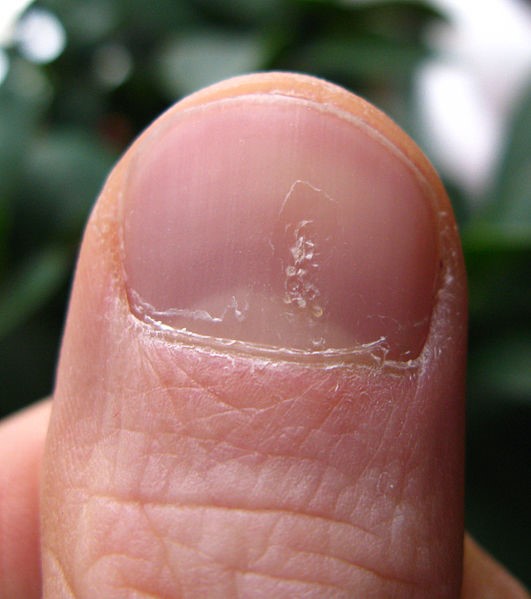
Las principales características son el piqueteado o uñas en dedal (pequeñas depresiones irregulares, profundas y distribuidas de forma aleatoria por la superficie de la uña) (Figura 2), las manchas de aceite (pigmentación amarillenta o rosácea en el lecho ungueal) y la onicólisis (separación de la parte distal de la uña del lecho ungueal)2. Otras manifestaciones frecuentes son el engrosamiento de las uñas, la leuconiquia (uñas blancas), la traquioniquia (uñas rugosas y sin brillo), la coloración rojiza (eritema) de la lúnula, la hiperqueratosis subungueal, las líneas de Beau (estrías transversales) y la hemorragia lineal subungueal3.
Figura 2. Piqueteado de las uñas
Fuente: Wikimedia Commons (autor: Seenms)
El diagnóstico de la psoriasis ungueal se basa en la historia clínica y la exploración física3.
Aunque las alteraciones de las uñas en la psoriasis ungueal suelen acompañarse de lesiones cutáneas y de síntomas articulares, pueden aparecer de forma aislada en el 5 %-10 % de los pacientes, lo cual dificulta el diagnóstico3,10. La toma de muestras y el estudio histológico son útiles para diferenciarla de otras afecciones, entre ellas, la onicomicosis3. Las técnicas de imagen, como la dermatoscopia, la videodermatoscopia, la capilaroscopia, la ecografía de alta resolución, la tomografía óptica de coherencia y la microscopia confocal cada vez se utilizan más para identificar las alteraciones y evaluar la respuesta al tratamiento10. Salvo en casos complicados, no es necesario realizar una biopsia3.
El tratamiento de la psoriasis ungueal depende del número de uñas afectadas, las estructuras involucradas, la afectación de la piel y de las articulaciones y el impacto en la calidad de vida3.
Como parte del tratamiento, se debe aconsejar a los pacientes que se cuiden las uñas y eviten actividades que agraven la enfermedad3,11. El tratamiento farmacológico de primera línea en pacientes con ≤3 uñas afectadas, con psoriasis leve, sin artritis psoriásica y sin afectación de la calidad de vida consiste en corticoesteroides tópicos junto con análogos de la vitamina D o inyecciones intralesionales de corticoesteroides11. El tratamiento sistémico suele reservarse a los pacientes con >3 uñas afectadas, con psoriasis de moderada a grave, con artritis psoriásica o cuando existe un gran impacto en la calidad de vida11. Las opciones terapéuticas incluyen los fármacos sistémicos convencionales (ciclosporina, metotrexato, acitretina y ácido fumárico), los inhibidores de la fosfodiesterasa 4 (apremilast) y los fármacos biológicos3,8,10,11.
Alopecia areata
La alopeacia areata se asocia con alteraciones en las uñas en el 30 % de los pacientes, especialmente en las formas más graves de la enfermedad4.
La manifestación más frecuente es el piqueteado geométrico, que, a diferencia del observado en la psoriasis, se caracteriza porque las depresiones son más pequeñas, más superficiales y se distribuyen de forma regular a lo largo de los ejes longitudinal y transversal de la uña4. También son frecuentes la traquioniquia, los surcos longitudinales, la leuconiquia puntiforme, la onicorrexia (fisuras superficiales) y el eritema moteado de la lúnula2,4. Las alteraciones del lecho ungueal, como la onicólisis y la hiperqueratosis subungueal, son poco comunes4.
El diagnóstico es fundamentalmente clínico, aunque se puede hacer una biopsia en casos dudosos2.
Las alteraciones ungueales asociadas a la alopecia areata suelen desaparecer de forma espontánea con el tiempo. Si las lesiones persisten, se pueden administrar corticoesteroides tópicos o inyecciones intralesionales de acetónido de triamcinolona2.
Liquen plano
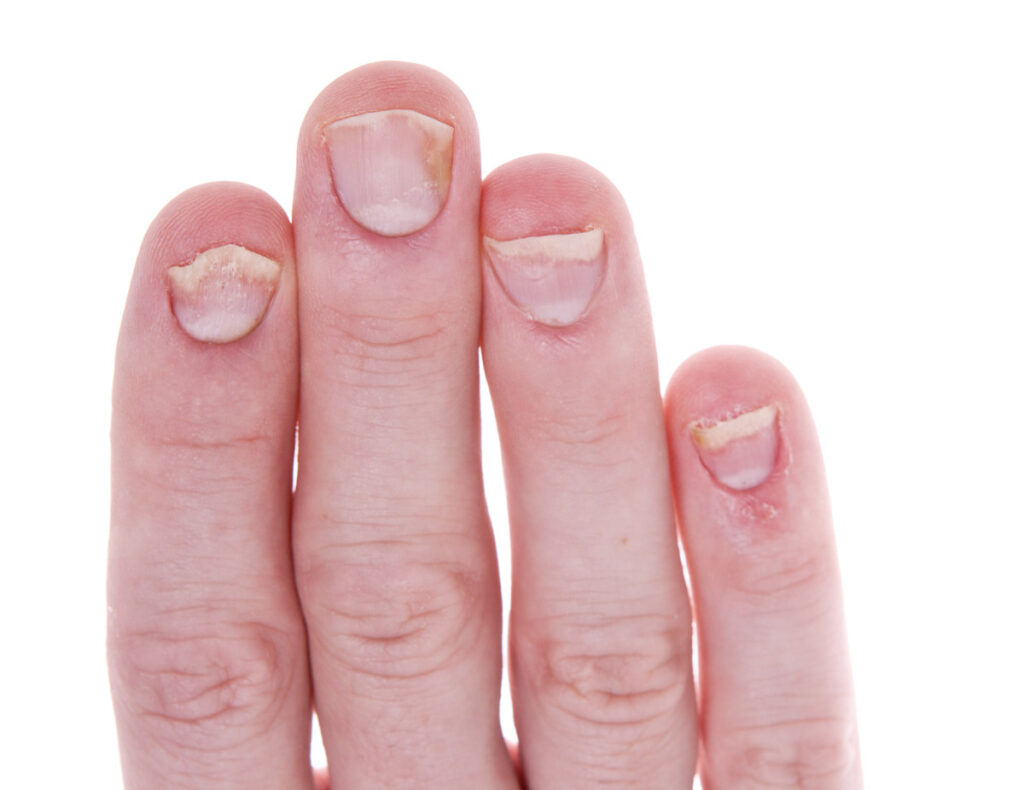
El liquen plano es una enfermedad inflamatoria que afecta a la piel, las mucosas, los folículos pilosos y, en el 10 %-25 % de los casos, a las uñas2.
Las principales características incluyen el debilitamiento de la uña y la presencia de estrías longitudinales y de fisuras en la parte distal del lecho ungueal (Figura 3). También puede observarse traquioniquia, eritema de la lúnula, cambios de color, onicólisis e hiperqueratosis subungueal4. Las alteraciones pueden evolucionar muy rápido y provocar una distrofia permanente que se manifiesta como anoniquia o como terigion dorsal (presencia de una banda cicatricial en la línea media que se origina en el pliegue ungueal proximal)2,4.
Figura 3. Liquen plano de las uñas
Fuente: Wikimedia Commons (autor: Dimitrios Malamos)
El diagnóstico se basa en la exploración clínica, aunque en casos dudosos se puede realizar una biopsia para confirmar el diagnóstico2.
Los corticoesteroides tópicos son el tratamiento de primera línea, especialmente en los casos leves, aunque su eficacia puede ser limitada debido a la baja penetración del fármaco. De forma alternativa, se pueden aplicar inyecciones intralesionales de acetónido de triamcinolona. En pacientes con >3 uñas afectadas o con signos de gravedad, se pueden prescribir corticoesteroides sistémicos (prednisona oral o acetónido de triamcinolona intramuscular)2,4.
Infecciones de las uñas
Onicomicosis
La onicomicosis es una infección de las uñas causada por hongos. Se trata de la enfermedad de las uñas más frecuente, con una prevalencia mundial del 5,5 %5.
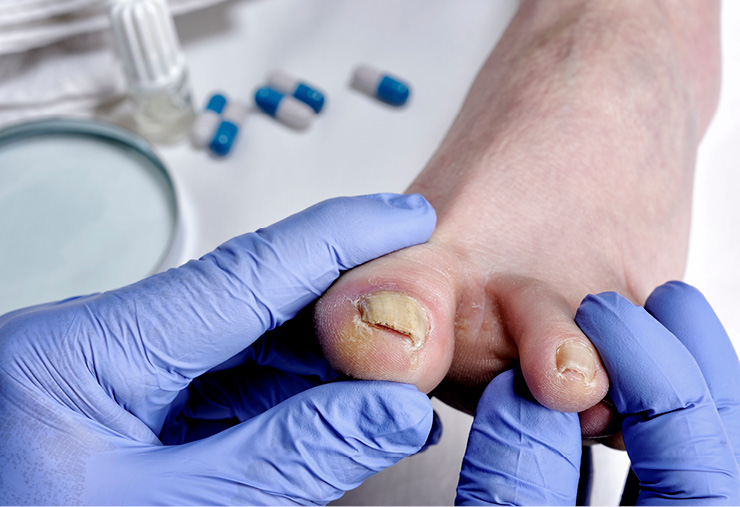
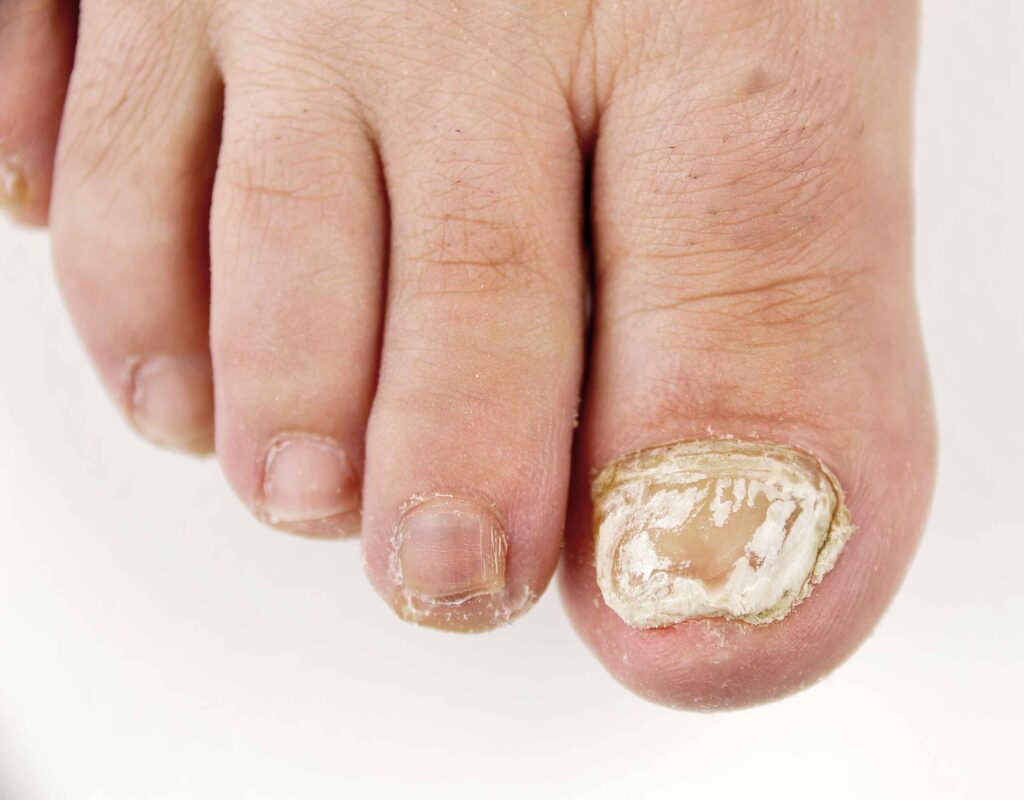
La onicomicosis afecta en mayor medida a las uñas de los pies, especialmente a la del primer dedo5. A diferencia de otras enfermedades, como la psoriasis ungueal, la onicomicosis no suele afectar a más de una uña, aunque el grado de progresión es variable y puede afectar a más uñas5,12,13. Las características típicas incluyen los cambios de color (amarillo, blanco o marrón), la onicólisis, la fragilidad, el engrosamiento y la acumulación subungueal de costras (Figura 4)6. En casos graves o de larga evolución se puede producir distrofia caracterizada por uñas engrosadas, rugosas y deterioradas, onicocriptosis (unas encarnadas) o desprendimiento de las uñas5,6.
Figura 4. Onicomicosis
El diagnóstico de la onicomicosis requiere realizar pruebas de laboratorio para confirmar la infección fúngica antes de iniciar el tratamiento5,6.
El cultivo es la técnica diagnóstica de referencia, ya que permite identificar el agente causal6. Otras pruebas que pueden ayudar al diagnóstico son la observación microscópica de preparaciones tratadas con hidróxido de potasio, el estudio histopatológico, la citometría de flujo y la PCR5,6.
Las opciones de tratamiento incluyen antifúngicos tópicos y orales6,7. Los antifúngicos tópicos (como el efinaconazol, el ciclopirox y la amorolfina) tienen menos efectos adversos e interacciones farmacológicas que los orales, aunque es necesario utilizar formulaciones especialmente diseñadas para penetrar en la uña y liberar el fármaco hacia el lecho ungueal, donde crece el hongo6. Los antifúngicos orales (como el itraconazol, la terbinafina y el fluconazol) son el tratamiento habitual cuando ≥50-75 % de las uñas está afectado6,14 y deben utilizarse junto con los agentes tópicos12. En ambos casos, la larga duración del tratamiento limita la adherencia terapéutica6,7.
Para evitar las recaídas y las reinfecciones, se recomienda desinfectar o deshacerse del calzado viejo, utilizar un calzado que mantenga los pies frescos y secos, evitar andar descalzo por sitios públicos o lavarse los pies después de hacerlo y, en función del riesgo y de la gravedad, aplicar tratamiento profiláctico en las plantas de los pies y alrededor de las uñas6.
Infecciones bacterianas
Las infecciones bacterianas suelen afectar a los pliegues proximal y laterales de la uña (paroniquia), aunque también pueden afectar a la lámina y al lecho ungueal15.
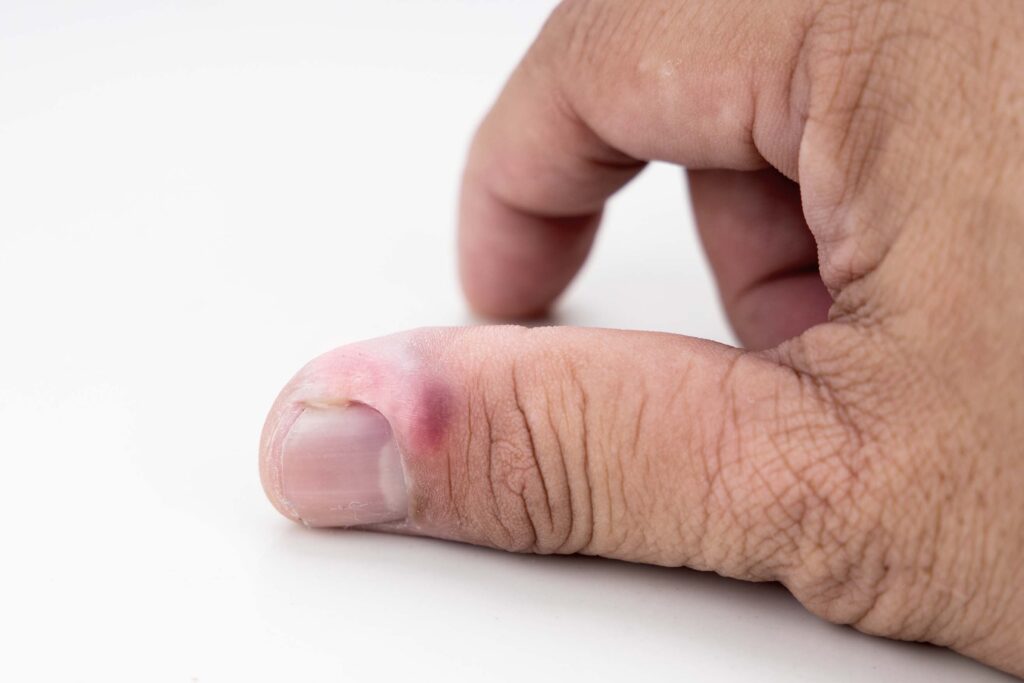
Las infecciones bacterianas afectan a las uñas de las manos más que a las de los pies15. La paroniquia aguda suele afectar a un único dedo y se caracteriza por dolor, eritema, sensibilidad aumentada, inflamación y, en ocasiones, supuración (Figura 5). Si no se trata, la infección puede alcanzar el pulpejo o el hueso2,15.
Figura 5. Paroniquia
La exploración clínica suele ser suficiente para establecer el diagnóstico, aunque la dermatoscopia puede ayudar a descartar otras afecciones15.
El tratamiento incluye la aplicación local de antisépticos y los lavados con solución salina, el drenaje de los abscesos y el tratamiento con antibióticos tópicos, solos o combinados con corticoesteroides (por ejemplo, ácido fusídico y valerato de betametasona o mupirocina y clobetasol)15,16. Los antibióticos sistémicos se deben restringir para casos graves que no responden a la terapia tópica, para las recurrencias frecuentes o para pacientes de riesgo15.
Ante una paroniquia resistente al tratamiento antibiótico, se debe descartar una infección viral15.
Tumores
Los tumores típicos de la piel también pueden afectar a las uñas. Estos pueden ser benignos (como el fibroma, el pseudoquiste mucoide, el tumor glómico y las verrugas periungueales y subungueales) o malignos (como el carcinoma epidermoide o el melanoma)1,2.
El tumor maligno más frecuente de la uña es el carcinoma epidermoide. Los características cínicas son inespecíficas e incluyen hiperqueratosis, onicólisis persistente, coloración rojiza, paroniquia, distrofia y la presencia de verrugas o bultos subungueales2.
Los tumores se deben sospechar ante cualquier onicodistrofia crónica que afecte a un único dedo1.
El diagnóstico definitivo de las lesiones se suele obtener con el estudio anatomopatológico, aunque otras técnicas complementarias, como la dermatoscopia, la radiografía, la ecografía y la resonancia magnética de alta resolución pueden ser útiles1,9.
El tratamiento de los tumores suele ser la exéresis quirúrgica1.
Conclusiones
Las enfermedades de las uñas son un grupo heterogéneo de afecciones con diferente etiología, características clínicas, diagnóstico y tratamiento. Las consecuencias de estas alteraciones van más allá de los problemas estéticos, ya que pueden causar incapacidad y pérdida de calidad de vida o asociarse a enfermedades más graves. Por ello, es importante identificar las alteraciones ungueales e iniciar el tratamiento temprano para preservar la función de las uñas y minimizar el impacto en los pacientes.
Bibliografía
- Goettmann-Bonvallot S, Richert B, André J, Duhard E, Baran R. Patología ungueal. EMC – Dermatol. 2017;51(4):1-27. Disponible en: https://www.sciencedirect.com/science/article/pii/S1761289617870539
- Rich P. Overview of nail disorders [actualizado 9 may 2022; citado 19 jul 2022]. En: UpToDate [Internet]. Waltham (Massachussetts, EE. UU.): UpToDate, Inc. c2022. Disponible en: https://www.uptodate.com/contents/overview-of-nail-disorders
- Lee DK, Lipner SR. Optimal diagnosis and management of common nail disorders. Ann Med. 2022;54(1):694-712. Disponible en: https://doi.org/10.1080/07853890.2022.2044511
- Yesudian PD, de Berker D a. R. Inflammatory nail conditions. Part 2: nail changes in lichen planus and alopecia areata. Clin Exp Dermatol. 2021;46(1):16-20. Disponible en: https://pubmed.ncbi.nlm.nih.gov/32799372/
- Lipner SR, Scher RK. Onychomycosis: Clinical overview and diagnosis. J Am Acad Dermatol. 2019;80(4):835-51. Disponible en: https://linkinghub.elsevier.com/retrieve/pii/S0190962218321881
- Gupta A k., Stec N, Summerbell R c., Shear N h., Piguet V, Tosti A, et al. Onychomycosis: a review. J Eur Acad Dermatol Venereol. 2020;34(9):1972-90. Disponible en: https://onlinelibrary.wiley.com/doi/abs/10.1111/jdv.16394
- Aggarwal R, Targhotra M, Kumar B, Sahoo PK, Chauhan MK. Treatment and management strategies of onychomycosis. J Mycol Medicale. 2020;30(2):100949. Disponible en: https://www.sciencedirect.com/science/article/abs/pii/S1156523320300457?via%3Dihub
- Yesudian PD, de Berker D a. R. Inflammatory nail conditions. Part 1: nail changes in psoriasis. Clin Exp Dermatol. 2021;46(1):9-15. Disponible en: https://onlinelibrary.wiley.com/doi/10.1111/ced.14351
- Fueyo Casado A, López Bran E. Protocolo de actuación en las onicopatías. Med – Programa Form Médica Contin Acreditado. 2018;12(47):2825-9. Disponible en: https://www.sciencedirect.com/science/article/pii/S0304541217303189
- Kaeley GS, Eder L, Aydin SZ, Rich P, Bakewell CJ. Nail Psoriasis: Diagnosis, Assessment, Treatment Options, and Unmet Clinical Needs. J Rheumatol. 2021;48(8):1208-20. Disponible en: https://pubmed.ncbi.nlm.nih.gov/33589557/
- Rigopoulos D, Rompoti N, Gregoriou S. Management of Nail Psoriasis. Dermatol Clin. 2021;39(2):211-20. Disponible en: https://www.sciencedirect.com/science/article/abs/pii/S0733863520301170?via%3Dihub
- Löser CR, Nenoff P, Mainusch O, Dippel E, Balakirski G. Common diseases of the nail: Diagnosis and therapy. J Dtsch Dermatol Ges J Ger Soc Dermatol JDDG. 2021;19(12):1761-75. Disponible en: https://onlinelibrary.wiley.com/doi/epdf/10.1111/ddg.14627
- Goldstein AO, Bathia N. Onychomycosis: Epidemiology, clinical features, and diagnosis [actualizado 30 jul 2021; citado 9 jul 2022]. En: UpToDate [Internet]. Waltham (Massachussetts, EE. UU.): UpToDate, Inc. c2022. Disponible en: https://www.uptodate.com/contents/onychomycosis-epidemiology-clinical-features-and-diagnosis
- Gupta AK, Versteeg SG, Shear NH, Piguet V, Tosti A, Piraccini BM. A Practical Guide to Curing Onychomycosis: How to Maximize Cure at the Patient, Organism, Treatment, and Environmental Level. Am J Clin Dermatol. 2019;20(1):123-33. Disponible en: https://link.springer.com/article/10.1007/s40257-018-0403-4
- Iorizzo M, Pasch MC. Bacterial and Viral Infections of the Nail Unit. Dermatol Clin. 2021;39(2):245-53. Disponible en: https://www.sciencedirect.com/science/article/abs/pii/S0733863520301042?via%3Dihub
- Goldstein BG, Goldstein AO, Tosti A. Paronychia [actualizado 10 ago 2021; citado 9 jul 2022]. En: UpToDate [Internet]. Waltham (Massachussetts, EE. UU.): UpToDate, Inc. c2022. Disponible en: https://www.uptodate.com/contents/paronychia